В. Б. Писарев. Основы общей и клинической патологии. Центральная предметно-методическая комиссия Всероссийской олимпиады школьников по обж методика и система оценивания олимпиадных заданий регионального этапа Всероссийской олимпиады школьников средней воз
ВОПРОСЫ ОБЩЕЙ ПАТОЛОГИИ
Понятие о болезни
Принимая норму за среднюю величину жизненных функций, ее границы устанавливают произвольно. То, что в одних условиях может быть нормой, в других условиях может оказаться патологией. Физиологические процессы в организме подчиняются регуляторным функциям, которые выработались в процессе эволюции и приспособления к изменяющимся условиям внешней среды, обеспечивая единство организма и среды. При воздействии на организм сильных или необычных для нега внешних раздражителей, нарушаются регуляторные механизмы, что может привести или к полному и быстрому устранению нарушения функции, или к нарушению регуляции функций и проявлению в виде болезни, которая является качественно новым процессом.
Болезнь — это сложная реакция организма на действие патологического агента, являющаяся новым процессом жизнедеятельности, возникающим в результате нарушений во взаимодействий организма и. внешней среды, характеризующаяся нарушением регуляции функции, приспособляемости и уменьшением работоспособности, чувством боли и недомогания. Понятие о болезни включает понятия — патологический процесс и патологическое состояние.
Патологический процесс — это реакция организма на необычное раздражение, в основе которого лежит нарушение функции и структуры.
Патологическое состояние характеризуется слабой динамикой развития возникших изменений, являясь одним из этапов или следствием патологического процесса и в зависимости от нарушения приспособления организма к окружающей среде может снова переходить в патологический процесс.
В течении болезни можно выделить следующие основные периоды:
1. Скрытый, латентный или инкубационный (по отношению к инфекционным заболеваниям) — время от начала воздействия или внедрения болезнетворного агента до проявления реакции организма в виде болезненных проявлений или симптомов. Продолжительность скрытого периода бывает различной — от нескольких минут до нескольких месяцев и даже лет. Установление скрытого периода болезни имеет большое значение для ее лечения и профилактики.
Продромальный (от греческого словаprodrom- предвестник) — время от обнаружения первых признаков болезни, до полного ее выявления.
Период выраженной болезни обычно наступает за продромальным и характеризуется развитием всех основных болезненных явлений. Одни болезни (инфекционные) имеют определенное по продолжительности течение, другие (хронические) не имеют строго определенного периода течения.
По продолжительности болезни делятся на острые (от нескольких дней до 2-3 недель), подострые (от 3 до 6 недель) и хронические (свыше 6 недель).
4. Исход болезни. В одних случаях болезнь кончается полным выздоровлением, в других — неполным выздоровлением, когда нарушения функций, вызванных болезнью, окончательно не исчезают. В тех случаях, когда организм не может приспособиться к измененным условиям существования, его возможности приспособляемости истощаются, наступает третий исход болезни — смерть. Не посредственной причиной смерти является обычно остановка сердечной деятельности или остановка дыхания.
Терминальными состояниями умирания являются агония иклиническая смерть. Агония характеризуется расстройством деятельности центральной нервной системы и нарушением всех жизненных функций организма: дыхания, сердечной деятельности, понижением температуры, раскрытием сфинктеров, потерей сознания. Агония предшествует клинической смерти и может длиться от нескольких часов до 3-х суток.
Клиническая смерть характеризуется еще более глубоким угнетением функций центральной нервной системы, нарушением обменных процессов, но изменения в тканях еще обратимы. Поэтому в период клинической смерти, который длится 5-6 минут, иногда возможно восстановление жизненных функций организма. С появлением необратимых изменений в тканях наступает состояние биологической или истинной смерти.
Понятие об этиологии и патогенезе
Учение о причинах и условиях возникновения болезней называется этиологией (от греческих слова aitia- причина иlogos- учение). Изучение общих закономерностей происхождения болезней является основной задачей этиологии. Выяснение взаимосвязи между этиологическими факторами и организмом ведет к пониманию сущности заболевания.
Причинами болезней являются болезнетворные агенты, которые могут воздействовать как из внешней среды (экзогенные факторы), так и возникать в самом организме (эндогенные факторы). Однако в этиологии патологических процессов внешние и внутренние болезнетворные факторы должны рассматриваться совместно, выделяя преимущественное значение одного из них, как причины болезни, определяющей специфику патологического процесса. Причинами болезней чаще всего являются внешние факторы, а внутренние факторы играют роль условий, способствующих возникновению заболеваний.
Теснейшим образом с этиологией связан патогенез — это учение о механизмах возникновения и развития болезней. При изучении патогенеза заболеваний необходимо исследовать все этапы развития патологических явлений, их смены и связи друг с другом.
Изучение патологических процессов в динамике их развития приводит к необходимости раскрытия причинно-следственных отношений. Для раскрытия патогенеза заболевания необходимо учитывать распространение болезнетворных агентов, проникших во внутреннюю среду организма. Распространение болезнетворных агентов может совершаться: а) по продолжению и путем контакта, б) через кровеносную и лимфатическую системы, в) по нервным стволам.
Распространение по продолжению или контакту осуществляется вследствие воздействия болезнетворного агента, находящегося в одном участке ткани, на прилежащую нормальную ткань (например распространение опухолевого узла в органе или в окружающие ткани).
Проникновение болезнетворного агента в кровеносное или лимфатическое русло (гуморальный путь) приводит к миграции его по всему организму. Так могут распространяться патогенные микроорганизмы, токсины и клетки злокачественных новообразований. Пути распространения болезнетворного начала по лимфатический системе называют — лимфогенным, а по кровеносной —гематогенным.
Некоторые инфекционные агенты (вирус бешенства, столбнячный токсин) распространяются по нервным стволам — неврогенный путь.
При изучении миграций болезнетворных агентов, необходимо учитывать весь комплекс постоянно изменяющихся физиологических состояний той среды, в которую попадает болезнетворное начало.
Неразрывно связано с патогенезом и лежит в основе выздоровления восстановление нарушенных функций после повреждения (альтерации). Одной из распространенных форм восстановления поврежденных функций организма являются компенсаторные (приспособительные) реакции, которые на разных этапах развития заболевания выражены не одинаково. Защитные функции организма могут проявляться то в виде выработки иммунитета, то в виде заживления тканевого дефекта при травмах и ранениях, то в виде удаления из организма болезнетворного агента с рвотными массами, с мочой, с калом и слизью. У человека и высших животных в компенсаторных реакциях огромную роль играет нейро-гуморальная регуляция функций организма.
Роль внешней среды в развитии заболеваний
Болезнетворные воздействия на организм человека могут оказывать различные физические, химические, биологические и психические факторы внешней среды, степень болезнетворности которых зависит от сопутствующих условий внешней и внутренней среды организма.
К физическим болезнетворным факторам относятся: механические, термические, лучевые, электрические факторы и изменение атмосферного давления.
К механическим факторам относятся повреждения, наносимые тупыми и острыми предметами, огнестрельные ранения, растяжения, переломы, разрывы, сдавления, размозжение и сотрясение тканей, контузии. Механические факторы могут быть как внешнего (экзогенные), так и внутреннего (эндогенные) происхождения. На месте механического повреждения нарушается метаболизм, усиливается проницаемость сосудов, изменяется архитектоника тканей, развивается воспаление. Интенсивность воспалительной реакции зависит от степени и характера повреждения, реактивных свойств организма и проникновения в рану инфекции.
Часто воздействие механической травмы приводит к развитиютравматического шока — особого состояния организма, возникающего нервнорефлекторным путем от воздействия чрезвычайного раздражителя и проявляющегося острым расстройством кровообращения и угнетением всех жизненных функций: нервной системы, кровообращения, дыхания, обмена веществ, что может привести к смерти. Травматический шок может наступить или в момент травмы, или через 4-6 часов после нее. Чрезмерное раздражение экстеро- и интероцепторов вызывает сначала сильное возбуждение, а затем запредельное торможение в коре головного мозга. Как показали исследования А.Н. Гордиенко, при развившемся шоке электрофизиологическая активность коры и возбудимость вегетативных центров вначале повышены, а затем понижены. В первом периоде шока (эректильная фаза) наблюдаются: двигательное возбуждение, тахикардия, повышение артериального давления, одышка, повышение обмена веществ. Во втором периоде (торпидная фаза) возбуждение сменяется торможением коры и подкорковых центров, которое выражается резким ослаблением рефлекторной деятельности, снижением болевой чувствительности, развитием гемодинамических расстройств, торможением сосудодвигательного и дыхательного центров, повышением кровяного давления в результате расширения периферических сосудов, замедлением скорости кровотока, угнетением окислительных процессов и развитием гипоксии. Понижение метаболизма сопровождается накоплением недоокисленных продуктов обмена, которые вызывают интоксикацию и приводят к угнетению функций центральной нервной системы. В механизме развития травматического шока участвуют биологически активные вещества (гистамин, ацетилхолин, адениннуклеотиды), которые всасываются в кровь из размозженных тканей и способствующие снижению кровяного давления. Развитию шока способствуют: характер травмы (например, ранение нервных стволов, обширное размозжение тканей), кровопотеря, переутомление, голодание, действие высоких и низких температур и др.
Кинетозы
Комплекс нарушений, возникающих вследствие меняющихся во времени и пространстве движений и сотрясений, наблюдающихся при полете на самолете (летная болезнь), при плавании на пароходе (морская болезнь), реже при езде на автомобиле, по железной дороге и на качелях. Нарушения при кинетозах проявляются в нарушениях функции вестибулярного аппарата, нервной системы, происходит раздражение интероцепторов внутренних органов, особенно желудка. В результате развивается общая слабость, нарушается координация движений, отмечаются головокружение, тошнота, рвота, брадикардия, падение артериального давления, усиление потоотделения.
Нарастание скорости движения в единицу времени называется ускорением (перегрузкой). Действие перегрузок на организм наблюдается у пилотов, космонавтов, парашютистов и др. профессий, и зависит от величины, длительности, направления, скорости их нарастания, а также от функционального состояния организма. Величина ускорения равняется 9,81 м/сек и соответствует ускорению свободно падающего тела. При изменении скорости прямолинейного движения развивается линейное ускорение, а при криволинейном движении — центростремительное или радиальное ускорение, при изменении угловой скорости — угловое ускорение. Ускорение может быть продольным или поперечным, а также ударным, когда оно действует непродолжительное время (десятые и сотые доли секунды), добавочным, когда при движении в одной плоскости возникает движение в другой плоскости или меняется радиус вращения. Различные виды ускорений вызывают нарушения дыхания, кровообращения, в некоторых случаях могут наступить судороги с потерей сознания. При большом ускорении возможны кровоизлияния в мозг и развитие отека легких. В механизме патогенного действия ускорения на организм главную роль играют изменения, возникающие в результате влияния ускорений на зрительный и вестибулярный анализаторы, при этом возникают расстройства координации движений, вегетативных функций, перераспределение крови с изменением кровяного давления, расстройство зрения. Тренировка вестибулярного аппарата повышает выносливость организма к ускорениям.
Действие акустических волн на организм
Звук при чрезмерной силе и продолжительности действия может вызвать акустическую травму. Даже однократное неожиданное действие звуков высокого напряжения (выстрел или взрыв) может вызвать болевое ощущение, повреждение барабанной перепонки и внутреннего уха. Особенно вреден для организма сильный шум (беспорядочное сочетание звуков различной частоты и высоты), вызывающий нервно-психические расстройства: утомление, головную боль, бессонницу, повышение раздражимости, которые приводят к изменению дыхания, повышению внутричерепного давления, притуплению слуха, а в тяжелых случаях — к дегенеративным изменениям в нейронах слухового анализатора, атрофии спирального (кортиева) органа и как следствие — к глухоте.
Болезнетворное действие ультразвука (свыше 16000-24000 герц) также привлекает большое внимание. При чрезмерном воздействии ультразвуковые волны, обладающие термическим и химическим эффектом, вызывают изменения в форменных элементах крови, увеличивают ее вязкость и содержание в ней сахара и холестерина. В тяжелых случаях снижается обмен веществ, нарушается структура и функция клеточных элементов, происходит свертывание белков и инактивация ферментов.
Воздействие термических факторов на организм
Организм может подвергаться болезнетворному воздействию как высоких, так и низких температур. При действии высоких температур на организм развиваются нарушения, степень и характер которых зависят от способа, продолжительности и места воздействия термического источника. Термический фактор, начиная с 50° С, вызывает повреждение поверхности тела (ожог).
Различают 4 степени ожогов:
а) ожог первой степени — характеризуется гиперемией и воспалением поврежденного участка;
б)ожог второй степени — характеризуется экссудативным воспалением с образованием пузырей на коже или слизистой оболочке;
в) ожог третьей степени — характеризуется омертвением (некрозом) тканей и образованием язв;
г) ожог четвертой степени — характеризуется обугливанием тканей.
Чем большая часть поверхности тела поражена ожогом и чем длительнее действовал тепловой раздражитель, тем тяжелее последствия. Общие изменения в организме при ожогах зависят от степени ожога и величины обожженного участка. При повреждении 1/2 поверхности тела при ожоге первой степени, 1/3 поверхности тела при ожоге второй степени и меньших поверхностей при ожогах третьей и четвертой степеней организм погибает.
Общие изменения при ожоговой болезни выражаются нарушениями нервной деятельности, дыхания, повышением проницаемости сосудов, кровяное давление сначала повышается, а затем падает, количество эритроцитов повышается на 30-40%, наблюдаются гемолиз и токсемия (накопление токсичных продуктов тканевого распада), температура тела повышается, снижается сопротивляемость организма, развивается инфекция, проникающая в организм через поврежденную поверхность. Однако интоксикация при ожогах развивается не сразу, так как всасывание токсичных продуктов из поврежденных тканей в общий кровоток вначале не повышено. Наступление смерти при ожогах менее чем через 2-е суток связано с развитием ожогового шока, при котором вслед за возбуждением наступает угнетение, ведущее к параличу центров кровообращения и дыхания.
Перегревание (гипертермия)
Перегревание (гипертермия) развивается от задержки тепла в организме вследствие затруднения отдачи тепла в окружающую среду и нарушения терморегуляции, при этом окружающая температура должна быть не ниже температуры тела. Перегревание наблюдается у лиц, работающих в горячих цехах, при длительной работе в защитных спец. костюмах, в условиях высокой температуры воздуха.
В начальном периоде перегревания происходит расширение периферических сосудов, ускорение кровотока, усиление потоотделения, учащение дыхания, что приводит к увеличению теплоотдачи. При дальнейшем перегревании наступает второй период, при котором температура тела повышается, наступает возбуждение, появляется чувство беспокойства, учащается дыхание, развивается тахикардия (130-140 ударов в мин.), усиливается обмен веществ, повышается содержание азота в моче, отмечаются судорожные подергивания. Дальнейшее перегревание вызывает понижение вегетативных функций, развитие коматозного состояния, что может привести к смерти от остановки дыхания на вдохе и сердечной деятельности в момент систолы.
В случае острого перегревания развивается тепловой удар, характеризующийся расстройством центральной нервной системы, беспокойством, ощущением сильного жара, одышкой, сердцебиением, понижением кровяного давления, иногда рвотой, судорогами, потерей сознания, повышением температуры тела до 42°. В тяжелых случаях может наступить смерть.
Воздействие палящих солнечных лучей непосредственно на голову приводит к солнечному удару, сходному по течению с тепловым ударом.
Понятие о лихорадке (Febris ).
Лихорадка — это общая реакция теплокровного организма на воздействие патогенного, чаще инфекционного, агента, представляющая расстройство тепловой регуляции с повышением температуры тела независимо от температуры окружающей среды. Любое повышение температуры тела возможно при условии преобладания теплообразования над теплоотдачей. На проявление лихорадочного процесса оказывают влияние состояние нервной системы, возраст и физическое состояние организма.
Этиология лихорадки
Различают лихорадки инфекционные и неинфекционные. Инфекционные лихорадки, часто встречаемые, возникают в результате действия на организм бактерий, их токсинов и продуктов их жизнедеятельности, пирогенных веществ, выделяющихся из микробных тел, и продуктов тканевого распада.
К неинфекционным лихорадкам относятся: белковая, солевая, от действия фармакологических препаратов, нейрогенная лихорадки.
Белковая лихорадка вызывается внутривенным (парентеральным) введением чужеродного белка или эндогенных высокомолекулярных продуктов белкового распада, образующихся при некрозе тканей, кровоизлияниях, переломах костей, гемолизе, злокачественных новообразованиях, а также всосавшихся в кишечник ядовитых продуктов белковой природы.
Солевая лихорадка вызывается введением гипертонических растворов хлористого натрия, приводящая к изменению соматического давления крови, раздражения и развития деструктивных изменений в центральной нервной системе и, как следствие, поступление в кровь пирогенных веществ.
Введение в организм адреналина, тироксина, тетра-гидро-β-нафталамина, никотина, кофеина и других веществ также вызывает развитие лихорадки. Механизм действия этих веществ различный: одни из них возбуждают центр терморегуляции, другие действуют на тканевой обмен, вызывая повышение окислительных процессов и повышенное выделение тепла организмом.
Нейрогенная лихорадка возникает при повреждении головного мозга, психической травме, эпилепсии, опухолях, локализующихся в промежуточном мозге, кровоизлияниях в полость III-го желудочка и при раздражении термического центра при печеночной или почечной коликах.
Патогенез лихорадки
Основное значение в патогенезе лихорадки имеет нарушение под действием пирогенных веществ функции центральной нервной системы осуществляющей регуляцию теплового баланса. В патогенезе лихорадки большое значение имеет кора головного мозга, что подтверждается выработкой условного рефлекса: неоднократным сочетание введения пирогенных веществ с индифферентным раздражителем можно вызвать условнорефлекторное повышение температуры тела. В патогенезе лихорадки участвуют и эндокринные железы. При внутривенном введении адреналина и норадреналина развивается лихорадка. При лихорадке повышаются функции гипофиза, щитовидной железы и надпочечника. При удалении у животных гипофиза и щитовидной железы способность лихорадить снижена.
Типы температурных кривых
По степени подъема температуры различают: а) субфебрильную (до38°), б) умеренную (до 39°), в) высокую (от 39° до 41°), г) гиперпиретическую (41° и выше) лихорадки.
По характеру температурных кривых различают четыре типа лихорадок:
Лихорадка постоянного типа (febriscontinua) характеризуется тем, что температура, поднявшись, держится некоторое время на высоком уровне. Разница между утренней и вечерней температурой не превышает 1°С. Окончание лихорадки постоянного типа может быть внезапным (кризис) или постепенным (лизис). К этому типу относятся лихорадки при многих инфекционных заболеваниях.
Лихорадка послабляющего (ремиттирующего) типа (febrisremittems) характеризуется разницей между утренней и вечерней температурой тела более чем на 1°С. Этот тип лихорадка наблюдается при сепсисе, катаральной пневмонии.
Лихорадка перемежающего (интермитирующего) типа (febrisintermittens) — высокая температура держится несколько часов, затем падает до нормы и снова повышается. Такой тип лихорадки характерен для малярии.
Лихорадка возвратного типа (febrisrecurrens) характеризуется более длительными, чем при перемежающей лихорадке, приступами повышения температуры (5-8 суток) между периодами нормальной температуры. Такая кривая характерна для возвратного тифа.
В течении большинства лихорадок можно выделить три стадии:
стадию подъема температуры;
стадию удерживания температуры на максимальном уровне;
стадию падения температуры.
Эти стадии характеризуются нарушениями терморегуляции и расстройством различных видов обмена веществ.
Первая стадия, кратковременная, характеризуется быстрым или постепенным подъемом температуры. Это связано с тем, что теплообразование повышается, а теплоотдача, вследствие спазма кровеносных сосудов, понижена; при этом появляются ощущение холода, дрожь, бледность кожи, озноб. В первую стадию лихорадки теплопродукция всегда преобладает над теплоотдачей.
Вторая стадия характеризуется установившимся на определенном уровне соотношении теплообразования и теплоотдачи, но баланс между производством и отдачей тепла устанавливается на более высоком уровне, чем у здорового человека.
Третья стадия падения температуры характеризуется усилением теплоотдачи, происходящей вследствие увеличения потоотделения и расширения периферических сосудов. Падение температуры может происходить или быстро (кризис) или медленно (лизис). Критическое падение температуры является опасным, так как требует от организма быстрого приспособления к вновь создавшимся условиям внешней среды, что может привести к коллапсу. При лихорадках различного происхождения отмечаются неодинаковые нарушения обмена веществ, углеводный обмен повышен и изменен, жировой обмен заметно повышен, белковый обмен нарушен. При этом в моче увеличивается содержание мочевины. Водно-солевой обмен при лихорадке также изменен. При повышении температуры тела в результате повышения обмена веществ и накопления недоокисленных продуктов обмена в тканях происходит задержка воды, снижение диуреза, а в третьем периоде лихорадки, наряду с резким повышением теплоотдачи и усилением потоотделения отмечается нарастание выделения воды почками. При нарушении водного обмена отмечается задержка хлоридов и увеличение выделения фосфатов и солей калия, вследствие тканевого распада.
Изменения функций внутренних органов при лихорадке
В результате расстройства терморегуляции при лихорадке в нервной системе возникают следующие нарушения: ощущение тяжести в голове, общее недомогание, помрачение сознания, бред, галлюцинации. В результате преобладания симпатической части вегетативной нервной системы ритм сердца при лихорадке учащается (повышение температуры на 1° вызывает ускорение сердечного ритма на 8-10 ударов в 1 мин.), развивается спазм периферических сосудов и прилив крови к внутренним органам. Давление крови при лихорадке вначале повышается вследствие усиления деятельности сердца, а затем, на почве расширения сосудов и ослабления деятельности сердца, происходит его понижение. Падение кровяного давления в третьей стадии может привести к шоку или коллапсу. Дыхание при лихорадке учащается. Функция пищеварительного аппарата понижена, наблюдается сухость слизистых оболочек ротовой полости и языка, нарушена перистальтика кишечника, недостаточность пищеварения, понижение всасывания, отсутствие аппетита, метеоризм, иногда запор. Функция почек при лихорадке также изменена. Количество мочи на высоте лихорадке заметно падает, содержание азотистых веществ увеличено. В третьем периоде лихорадки, когда температура тела падает, количество выделяемой мочи значительно увеличивается, иногда отмечается появление в ней белка.
Температура тела отражает степень реактивности заболевшего организма. Чрезмерное повышение температуры, как и внезапное ее падение, может оказать вредное действие на организм.
Действие низких температур
Низкие температуры, воздействуя на организм, вызывают ряд сосудисто-тканевых нарушений: спазм сосудов, ощущение холода и чувство боли. Кожа бледнеет, ее температура снижается, но затем сосуды расширяются вследствие пареза или паралича сосудодвигательных нервов, при этом сосуды утрачивают тонус и переполняются кровью, проницаемость сосудов повышается, развивается стаз (остановка) крови. Плазма крови выходит из капилляров в поврежденную ткань, развивается отек.
Отморожения, как и ожоги, разделяются на три степени в зависимости от интенсивности тканевых изменений — от покраснения и поверхностного воспаления до образования пузырей и полной гибели (некроза) тканей. Снижение температуры тканей до 2° ведет к значительному уменьшению потребления кислорода, а затем к отмиранию и отторжению пораженного участка. Холодный влажный воздух при ветре, даже при температуре -7-8°, значительно ускоряет наступление отморожения. Нарушение кровообращения, вызванное тесной одеждой или обувью, отсутствие движений, истощение организма способствуют возникновению отморожений.
При отморожении в первую очередь страдают кончик носа, ушные раковины, щеки, пальцы кисти и стопы. После нескольких отморожений развивается хроническое воспаление кожи, которое проявляется появлением сине-багровых пятен и зуда.
Общее действие холода на организм вызывает охлаждение (гипотермию), которое возникает в результате длительного воздействия на организм пониженной температуры окружающей среды, даже когда ее температура на 10-15° ниже температуры тела.
Первый период охлаждения характеризуется усилением функции компенсаторных механизмов терморегуляции, сужение периферических сосудов способствует уменьшению теплоотдачи, повышается теплообразование в связи с возникновением мышечной дрожи и усилением произвольных движений, учащаются работа сердца и дыхание, незначительно повышается кровяное давление. В основе этих явлений лежат рефлекторные процессы, вызывающие возбуждение симпатического отдела вегетативной нервной системы и активизация деятельности эндокринных желез, преимущественно гипофиза и надпочечников.
Механическая травма – это повреждающее воздействие на ткани твердыми телами или взрывной волной. Характер повреждения может быть различным и местно проявляется в виде переломов, разрывов, ушибов, раздавливания или сочетания указанных видов повреждений. Особую группу механических повреждений составляют огнестрельные ранения, характер которых зависит от специфики ранящего снаряда, его скорости и массы. Местные последствия травм могут сопровождаться тяжелыми общими нарушениями, вызванными кровопотерей, повреждением нервных стволов. В тяжелых случаях эти нарушения носят характер травматического шока (см. тему «Патофизиология экстремальных состояний. Шок»).
Патогенное действие термических факторов может быть общим и местным. Общее действие высокой температуры может привести к развитию гипертермии, а низкой – гипотермии. При местном воздействии высокой температуры возникают ожоги. Однако неверно рассматривать ожоги как исключительно местный процесс. Нередко опасность общих нарушений превышает значение местных. Это имеет место при развитии ожоговой болезни.
Гипертермия развивается в результате задержки тепла в организме из-за нарушения теплоотдачи. Развитию гипертермии способствуют высокая температура и влажность атмосферного воздуха, когда теплоотдача затруднена и осуществляется только при напряжении механизмов физической терморегуляции. При повышении температуры атмосферного воздуха до 33º (температура кожи) теплоотдача путем проведения и излучения становится неэффективной, а при повышенной влажности затрудняется отдача тепла путем испарения. В этих условиях нарушается равновесие между образованием тепла в организме и его отдачей во внешнюю среду, что приводит к задержке тепла и перегреванию. Развитию гипертермии способствуют также непроницаемая для влаги одежда, излишне развитая подкожная клетчатка, физическая работа.
Стадия компенсации характеризуется сохранением нормальной температуры тела, что достигается усиленной работой механизмов теплоотдачи. В этот период наблюдаются расширение кожных сосудов, усиление потоотделения, учащение дыхания. Перенапряжение механизмов терморегуляции приводит к их истощению, а наблюдающееся вслед за этим повышение температуры тела свидетельствует о наступлении второго периода гипертермии – стадии декомпенсации . Она характеризуется резким возбуждением центральной нервной системы, учащенным поверхностным дыханием, повышенной частотой сердечных сокращений (до 140 ударов в минуту). Усиленное потоотделение приводит к нарушениям водно-электролитного обмена, повышению вязкости крови, что повышает нагрузку на систему кровообращения. Дальнейшее повышение температуры тела и перевозбуждение нервных центров могут закончиться их истощением. Наблюдаются нарушение сознания, судороги, снижение рефлекторной деятельности. Смерть наступает в результате прекращения деятельности центров регуляции дыхания и кровообращения.
Тепловой удар возникает в результате острого перегревания. Он характеризуется резким расстройством функций центральной нервной системы – беспокойством, ощущением сильного жара, рвотой, судорогами, потерей сознания (гипертермическая кома). Повышается частота сердечных сокращений, возникает сильная одышка, понижается артериальное давление. Температура тела может повышаться до 42 — 43º. Смерть может наступить через несколько часов при явлениях коллапса, которые могут возникнуть и с самого начала. После перенесенного теплового удара нарушения функций центральной нервной системы могут сохраняться длительное время.
Солнечный удар возникает под воздействием солнечных лучей на поверхность головы. При солнечном ударе наблюдаются явления сильного раздражения центральной нервной системы: общее возбуждение, иногда психические и нервные расстройства. В менее выраженных случаях отмечаются интенсивные головные боли, раздражительность. В оболочках и ткани головного мозга развивается гиперемия, возможны кровоизлияния.
Ожог – результат местного воздействия высокой температуры. Ожоги характеризуются развитием местных деструктивных и реактивных изменений. Выделяют четыре степени тяжести ожогов:
I. Характеризуется покраснением кожи (эритема), слабой воспалительной реакцией. Целостность кожных покровов сохранена.
II. Проявляется отслоением эпидермиса с образованием пузырей, развитием экссудативного воспаления.
III. Сопровождается некротическими изменениями кожных покровов, образованием язв.
IV. Обугливание кожи и подлежащих тканей.
Ожоги значительной площади и степени тяжести приводят к выраженным общим нарушениям. Развивается ожоговая болезнь . В ее течении различают следующие стадии:
1. Ожоговый шок . Ведущую роль в его патогенезе играет интенсивная болевая импульсация, которая вызывает выраженное раздражение и последующее истощение центральной нервной системы. Это приводит к нарушению регуляции сосудистого тонуса, дыхания и сердечной деятельности. Кроме того, ожоговый шок сопровождается выраженной интоксикацией денатурированными белками и токсическими продуктами его ферментативного гидролиза. Значительную роль в патогенезе ожогового шока играет гиповолемия и повышение вязкости крови, связанные с потерей жидкости, обусловленной повышением проницаемости сосудов на месте поражения.
2. Ожоговая инфекция всегда сопровождает ожоговую болезнь. Входными воротами для инфекции служит ожоговая поверхность. Кроме того, источником инфекции является содержимое кишечника. Это связано с нарушением барьерной функции кишечной стенки при шоке. Инфекционные осложнения усугубляют интоксикацию и тормозят процессы регенерации.
3. Ожоговое истощение . Прогрессируют кахексия, анемия, отеки, дистрофические изменения во внутренних органах. С нарушением функции иммунной системы связано развитие пневмоний, пиелонефритов.
4. Выздоровление характеризуется полным отторжением некротических тканей, развитием грануляций, рубцеванием, эпителизацией.
Гипотермия – нарушение теплового баланса, сопровождающееся понижением температуры тела. Оно может возникнуть в результате повышения теплоотдачи при снижении температуры окружающей среды, снижения теплопродукции или сочетания этих факторов. Гипотермия может возникнуть при длительном пребывании в среде, температура которой ниже температуры тела всего на 15º, особенно при пребывании в воде. Переохлаждению способствует высокая влажность атмосферного воздуха, так как вода обладает большей теплопроводностью, а также высокая скорость движения воздуха.
Первый период гипотермии – стадия компенсации – характеризуется активацией адаптационных механизмов терморегуляции. Температурные рецепторы кожи воспринимают холодовое раздражение и посылают импульс в гипоталамус, где расположен центр терморегуляции, а также в высшие отделы центральной нервной системы. Отсюда по двигательным нервам поступают сигналы к скелетным мышцам, в которых развивается терморегуляторный тонус и дрожь. По симпатическим нервам возбуждение достигает мозгового вещества надпочечников, где усиливается секреция адреналина. Последний вызывает сужение периферических сосудов и снижение интенсивности потоотделения, что приводит к уменьшению теплоотдачи, а также стимулирует распад гликогена в печени и мышцах.
Важным фактором является включение в процессы терморегуляции гипофиза, а через его тропные гормоны – щитовидной железы и коры надпочечников. Глюкокортикоиды стимулируют глюконеогенез, мобилизируя тем самым пластический материал для покрытия повышающихся энергетических потребностей. Тиреоидные гормоны повышают обмен веществ, разобщают окисление и фосфорилирование, что приводит к повышению теплопродукции. Этот механизм способствует экстренному согреванию, однако, связан со снижением синтеза макроэргов, необходимых для осуществления различных функций. Следовательно, разобщение окислительного фосфорилирования не способно обеспечить длительную адаптацию к условиям холода.
Длительная адаптация к низким температурам достигается путем повышения мощности митохондриальной системы, повышения активности ферментов цикла трикарбоновых кислот. Биогенез митохондрий стимулируется воздействием тиреойдных гормонов и связан с активизацией генетического аппарата клетки, увеличением синтеза нуклеиновых кислот и белка.
В условиях продолжительного и интенсивного воздействия низких температур наблюдается истощение механизмов терморегуляции. Температура тела снижается, и наступает вторая стадия гипотермии – стадия декомпенсации . В этот период отмечается снижение скорости обменных процессов и потребления кислорода, угнетение жизненно важных функций. Нарушение дыхания и кровообращения приводит к развитию гипоксии, нарушению функции центральной нервной системы вплоть до развития гипотермической комы (см. Патофизиология экстремальных состояний). Угнетение функции центральной нервной системы является, в какой-то степени, защитным механизмом, так как снижается чувствительность нервных клеток к гипоксии и дальнейшему падению температуры тела. Снижение обмена веществ уменьшает потребность тканей в кислороде.
Интересен тот факт, что в состоянии гипотермии организм становится менее чувствительным к разнообразным патогенным воздействиям внешней среды – голоду, гипоксии, инфекции, ионизирующему излучению. На этом основано применение искусственной гипотермии (гибернации) с лечебной целью, например при операциях на сердце и крупных сосудах. В этих случаях температура тела поддерживается на низком уровне с помощью охлаждения и применения препаратов, тормозящих функцию терморегуляторных центров (наркотические препараты, ганглиоблокаторы).
Действие ионизирующего излучения. К ионизирующим излучениям относят лучи высокой энергии (рентгеновские и γ-излучение), также ά- и β-частицы (радионуклиды). Все виды ионизирующих излучений обладают способностью проникать в облучаемую среду и производить ионизацию. Облучение организма может быть внешним и внутренним (инкорпорированное облучение, вызванное поступлением радионуклидов во внутренние среды организма). Возможно комбинированное облучение.
Чувствительность различных тканей к воздействию ионизирующего излучения неодинакова. Самой высокой радиочувствительностью обладают те ткани, в которых процессы деления клеток протекают наиболее интенсивно. Это, в первую очередь, тимус, половые железы, кроветворная и лимфойдная ткань. Следующей в этом ряду стоит эпителиальная ткань и эндотелий сосудов. Хрящевая, костная, мышечная и нервная ткань являются относительно радиорезистентными. Нервные клетки не способны к делению и гибнут только при действии на них больших доз радиации (интерфазная гибель).
Механизм прямого повреждающего воздействия ионизирующего излучения на организм заключается в ионизации, возбуждении, разрыве наименее прочных связей, прежде всего, высокомолекулярных соединений. Первичной мишенью могут стать белки, липиды, нуклеиновые кислоты, нуклеопротеидные комплексы, липопротеиды.
Из всех радиохимических реакций наибольшее значение имеет радиолиз воды , продуктами которого являются свободные радикалы (OHֹ, Hֹ). Последние способны вступать с возбужденными молекулами воды, кислородом тканей и дополнительно образовывать перекись водорода (H2O2), радикал гидропероксида (HO2ֹ), атомарный кислород (O). Продукты радиолиза воды обладают высокой биохимической активностью и способны вызывать реакцию окисления по любым химическим связям. Следующие друг за другом реакции окисления нарастают, приобретая характер цепных разветвленных реакций. Доказательством большого значения продуктов радиолиза воды в патогенезе воздействия ионизирующего излучения является высокая радиоустойчивость порошкообразных ферментов по сравнению с их водными растворами.
Механизм опосредованного повреждающего воздействия ионизирующего излучения заключается в повреждении клеточных структур свободными радикалами и перекисями. Они способны вызывать радиохимическое окисление пиримидиновых и пуриновых оснований, нарушая тем самым структуру нуклеиновых кислот. Продукты радиолиза воды окисляют свободные жирные кислоты и аминокислоты, в результате чего образуются, соответственно, липидные и хиноновые радиотоксины.
Радиотоксины способны угентать синтез нуклеиновых кислот, непосредственно повреждать структуру ДНК, изменять активность ферментов. Радиотоксины хиноидного ряда действуют подобно самой радиации на главные мишени — ДНК ядер клеток (радиомиметический эффект). Липидные радиотоксины повреждают главным образом биологические мембраны, в том числе мембраны митохондрий и лизосом. Это влечет за собой «энергетический кризис в клетке», высвобождение лизосомальных ферментов. Нарушается ферментативное окисление, появляются вторичные радиотоксины (особые белки, пептиды, биогенные амины и др.), которые сами вызывают повреждение биологических структур и усиливают образование первичных радиотоксинов — образуются порочные круги патогенеза лучевого поражения.
Воздействие ионизирующего излучения приводит к нарушению всех процессов жизнедеятельности клетки. Могут наблюдаться любые виды поломок генетического аппарата (генные, хромосомные, геномные мутации). Митотическая активность клетки угнетается. Повреждаются все органеллы клетки. Ионизирующее излучение повреждает внутриклеточные мембраны – мембраны ядра, митохондрий, лизосом, эндоплазматического ретикулума. Из лизосом высвобождаются ферменты, повреждающие внутриклеточные структуры (нуклеиновые кислоты, цитоплазматические и ядерные белки). В митохондриях нарушается окислительное фосфорилирование, что приводит к энергодефициту.
К наиболее уязвимым системам для воздействия ионизирующего излучения относится система крови. После облучении отмечается уменьшение количества всех форменных элементов крови, а также их функциональная неполноценность. В первые часы после облучения наблюдается лимфопения, позднее – недостаток гранулоцитов и тромбоцитов, еще позже – эритроцитов. Возможно опустошение костного мозга.
Снижается иммунная реактивность. Угнетается активность фагоцитоза и антителообразование. Последнее во многом обусловлено подавлением синтетических процессов радиотоксинами. Часто развиваются тяжелые инфекционные осложнения (пневмония, некротическая ангина, пиелонефрит и т. д.). Бурно развивается инфекция в кишечнике, что наряду с нарушением барьерной функцией кишечника способствует выраженной интоксикации и септическим состояниям.
Для лучевой болезни характерно развитие геморрагического синдрома. Это связано со снижением уровня тромбоцитов в периферической крови, нарушением их агрегационной способности из-за нарушения микроструктуры мембран. Развитию геморрагического синдрома способствуют также нарушение синтеза факторов свертывания в печени и повышение активности противосвертывающей системы. В периферической крови повышается количество гепарина, высвобождающегося при дегрануляции тканевых базофилов.
Кроме того, в патогенезе геморрагического синдрома важную роль играют патологические изменения сосудистой стенки. Слущивается эндотелий, лизосомальными ферментами повреждаются соединительнотканные элементы. Под воздействием биологически активных веществ происходит паралитическое расширение сосудов, повышение их проницаемости. С выходом жидкой части крови за пределы сосудистого русла развивается истинный капиллярный стаз, который усугубляет дистрофические изменения в тканях.
Не смотря на относительную устойчивость нервной ткани к воздействию ионизирующего излучения, практически всегда наблюдаются признаки нарушения функций центральной нервной системы. Это обусловлено воздействием на рецепторы продуктов радиолиза воды и распада тканей.
Импульсы поступают в нервные центры, нарушая их функциональную активность. Под действием облучения в высоких дозах развивается интерфазная гибель нейронов.
Острая лучевая болезнь может развиваться в одной из четырех форм, в зависимости от поглощенной дозы тотального облучения.
1. Костномозговая форма (0,8 – 10 Гр). Различают четыре клинических периода. Период первичных реакций представляет собой реакции нервных и гуморальных механизмов на облучение: возбуждение, головная боль, лабильность артериального давления и пульса, нарушения функций внутренних органов. Отмечается кратковременный лейкоцитоз с лимфопенией. Период мнимого благополучия характеризуется сохранением лабильности пульса и артериального давления, лейкопенией. Период развернутых клинических проявлений сопровождается панцитопенией, развитием инфекционных осложнений (некротическая ангина, пневмония), геморрагическим синдромом. Период исходов . Выздоровление начинается с нормализации картины крови. Долгое время сохраняются астения, неустойчивость гемопоэза, ослабление иммунитета.
2. Кишечная форма (10 – 20 Гр) характеризуется массовой интерфазной гибелью клеток кишечного эпителия, нарушением его барьерной и моторной функций. Наблюдаются рвота, боль по ходу кишечника, возможно развитие паралитической кишечной непроходимости.
3. Токсемическая форма (20 – 80 Гр) сопровождается выраженной интоксикацией продуктами жизнедеятельности кишечных бактерий и биологически активными веществами.
4. Церебральная форма (более 80 Гр). Наблюдаются структурные изменения и гибель нейронов коры больших полушарий, грубые повреждения эндотелия сосудов. Тяжелые необратимые нарушения в центральной нервной системе приводят к развитию судорожно-паралитического синдрома. Смерть наступает в ходе самого облучения или через несколько минут после него.
Хроническая лучевая болезнь является результатом повторных облучений небольшими дозами. Различают три степени тяжести хронической лучевой болезни.
1. Наблюдаются обратимые функциональные расстройства наиболее чувствительных систем. В периферической крови обнаруживаются нестойкая лейкопения, тромбоцитопения.
2. Развиваются выраженные изменения со стороны кроветворения и нервной системы, геморрагический синдром, иммунодефицит. В анализе крови отмечаются стойкая лейкопения, лимфопения, тромбоцитопения.
3. Наблюдаются глубокие необратимые дистрофические изменения в органах. Истощена функция эндокринных желез. В нервной системе выражены признаки органического поражения. Резко угнетено кроветворение, тонус сосудов понижен, а проницаемость их стенки повышена.
В настоящее время выделяют две группы эффектов воздействия ионизирующего излучения:
Пороговые или нестохастические эффекты – имеющие порог вредного воздействия (острая и хроническая лучевая болезнь, лучевые ожоги);
Беспороговые или стохастические эффекты – не имеющие количественного порога (мутагенное, канцерогенное, эмбриотропное действие).
Одного кванта энергии достаточно для мутации, а последствия единственной мутации могут оказаться для организма трагическими, особенно в тех случаях, когда имеет место нарушение функции репаразной системы или клеточного иммунного ответа.
Известно, что малые дозы излучения, не вызывающие в ранние сроки видимых функциональных и морфологических нарушений, могут вызывать патологические изменения в организме в отдаленные сроки, в частности, повышать частоту новообразований.
На всех уровнях организации в ответ на воздействие ионизирующего излучения возникают компенсаторно-приспособительные реакции. Воздействию свободных радикалов противостоят системы антиоксидантной защиты.
В клетке функционируют ферменты репарации поврежденной ДНК, ингибиторы и инактиваторы биологически активных веществ. Способность клеток реперировать повреждения ДНК – один из основных факторов, определяющих устойчивость организма к радиации.
Коррекция лучевого поражения направлена на борьбу с интоксикацией, инфекционными осложнениями, геморрагическим синдромом. Лечение предполагает терапевтическую коррекцию нарушений функций эндокринной и нервной систем, желудочно-кишечного тракта. Особое значение имеет восстановление гемопоэза. Успешно применяются средства, перехватывающие активные радикалы, антиоксиданты.
Действие инфракрасного излучения во многом связано с его термическим эффектом. При незначительной интенсивности инфракрасного излучения возникает гиперемия кожи. Интенсивное облучение инфракрасными лучами может вызвать ожоги кожного покрова. Кроме того, воздействие инфракрсного излучения на поверхность головы может привести к нагреванию мозговых оболочек и развитию теплового удара.
Действие ультрафиолетового излучения. Ультрафиолетовые лучи активируют обменные процессы в тканях, что способствует повышению количества образующихся продуктов метаболизма и биологически активных веществ, вызывающих расширение сосудов. Возникает эритема, которая может сопровождаться болевыми ощущениями. Ультрафиолетовое излучение способно вызывать пролиферацию клеток эпидермиса. Острая передозировка УФО сопровождается дерматитом, повышением температуры тела. Особенно опасно развитие фотоофтальмии (поражение роговицы и сетчатки). Хроническая передозировка УФО вызывает общее снижение резистентности организма, обострение хронических заболеваний. Длительная инсоляция – фактор риск развития рака кожи.
Действие радиоволн сверхвысоких частот. Источниками СВЧ– волн являются радиолокаторы, микроволновые печи, мобильные телефоны. СВЧ-волны оказывают негативное действие на центральную нервную систему, вызывая развитие астено-вегетативного синдрома, оказывают повреждающее воздействие на клетки с высокой митотической активностью. Наблюдаются нарушения кроветворения, функций органов эндокринной системы.
Действие электрической энергии зависит от характера электрического тока (постоянный или переменный), напряжения, частоты, направления и длительности воздействия. Механизм действия электрического тока возможен в трех направлениях: электролиз, электротермическое и электромеханическое воздействия .
Электролиз вызывает биохимические и коллойдные изменения в тканях. Проходя через биологические объекты, ток производит поляризацию атомов и молекул, изменяет пространственную ориентировку заряженных частиц и усиливает их движение.
Электротермическое действие обусловлено переходом электрической энергии в тепловую, вследствие чего возникают ожоги, а электромеханическое выражается в переходе электрической энергии в механическую.
Электромеханическое действие приводит к нарушению целостности тканей вплоть до разрывов и даже переломов.
Переменный ток опаснее постоянного при относительно низком напряжении и частоте, так как сопротивление тканей переменному току слабее, чем постоянному.
Большую роль играет направление тока . Если электрический ток проходит через голову, смерть может наступить в результате паралича дыхательного центра в продолговатом мозге. В случае прохождения тока через сердце наступают тяжелые нарушения электрической активности миокарда, и развиваются фатальные нарушения сердечного ритма (фибрилляция желудочков, асистолия). Нарушения функции сердца и асистолия могут возникнуть без прохождения тока через сердечную мышцу. Такие явления могут быть результатом рефлекторного нарушения коронарного кровотока или повышения тонуса блуждающего нерва.
Степень нарушений, вызванных электрическим током, зависит также от продолжительности действия . Известно, что ток даже высокого напряжения и большой силы не является смертельным, если он действует менее 0,1 секунды.
Действие высокого атмосферного давления человек испытывает при погружении под воду во время проведения водолазных и кесонных работ. При резком повышении атмосферного давления возможен разрыв легочных альвеол. Кроме того, в условиях гипербарии человек дышит воздухом или другой газовой смесью под повышенным давлением, в результате чего в крови и тканях растворяется большее количество газов (сатурация ). Наибольшее значение имеет азот. В условиях высокого атмосферного давления азот накапливается в тканях, богатых липидами. Поскольку липиды в большом количестве содержатся в нервной ткани, на первый план выходят симптомы поражения центральной нервной системы.
На начальных этапах развивается эйфория, ослабление способности концентрировать внимание, позднее наблюдается депрессия, различные степени нарушения сознания. Для предупреждения этих состояний дыхательные приборы заправляются кислородно-гелиевыми смесями, так как гелий менее тропен к нервной ткани.
Токсичен в больших количествах для организма и кислород. Это связано с тем, что ткани в первую очередь утилизируют кислород, растворенный в плазме крови, количество которого в условиях гипербарии возрастает. Затрудняется диссоциация оксигемоглобина. Количество восстановленного гемоглобина, необходимого для выведения углекислоты недостаточно. Развивается своеобразное удушье. Кроме того, гипероксия вызывает образование свободных радикалов и перекисей, повреждающих липиды клеточных мембран, нуклеиновые кислоты, белки.
Во время возвращения в условия нормального атмосферного давления (декомпрессия) наблюдается десатурация – выведение избыточного количества растворенных газов крови легкими. Декомпрессия должна проводиться медленно, чтобы скорость выхода газов из растворенного состояния не превышала возможности легких выводить их. В противном случае развивается декомпрессионная болезнь , вызванная множественной газовой эмболией. При этом наблюдаются кожный зуд, боль в суставах, в тяжелых случаях — нарушения зрения, потеря сознания, параличи.
Действие низкого атмосферного давления человек испытывает на больших высотах. Патологические изменения, развивающиеся в таких условиях, обусловлены экзогенной гипоксией (снижение парциального давления кислорода во вдыхаемом воздухе) и декомпрессией (непосредственное снижение атмосферного давления).
При снижении атмосферного давления газы, находящиеся во внутренних средах организма расширяются. В связи с этим при снижении атмосферного давления развиваются высотный метеоризм (расширение кишечных газов), болевые ощущения в лобных пазухах, носовые кровотечения. На высоте 19000м при разгерметизации кабины летательного аппарата практически мгновенно наступает смерть. Это вызвано тем, что на этой высоте кровь закипает при температуре тела.Во время быстрого перепада атмосферного давления развивается синдром взрывной декомпрессии. При этом наблюдаются баротравмы легких (разрыв альвеол и легочных сосудов, который приводит к развитию газовой эмболии), сердца и крупных сосудов.
Действие на организм факторов космического полета. На старте и во время приземления космонавт испытывает воздействие перегрузок, вибрации, шума, высокой температуры. Во время орбитального полета на человека воздействуют невесомость и гипокинезия.
Перегрузка – сила, которая действует на организм во время движения с ускорением. Основным механизмом перегоезки является смещение органов и жидких сред организма в направлении, противоположном движению. Большое значение в патогенезе воздействия ускорения имеет нарушение внешнего дыхания, легочного кровотока и газообмена. Не менее важным является раздражение интерорецепторов и интенсивная афферентная импульсация, вызванные смещением внутренних органов.
Действие невесомости во время длительного космического полета приводит к перестройке систем организмана новый уровень функционирования. Значительные изменения претерпевает система кровообращения. В результате выпадения гидростатического компанента артериального давления происходит перераспределение крови с увеличением кровенаполнения сосудов верхней половины тела. Раздражение волюморецепторов приводит к снижению выделения вазопрессина и альдостерона и перестройке водно-электролитного обмена.
Происходят значительные изменения в опорно-двигательном аппарате. Из костной ткани выводятся кальций и фосфор, возникает остеопороз. Наблюдается уменьшение массы скелетных мышц, снижается сила их сокращений, что является следствием гипокинезии и нарушения нервная нервной трофики мышц. Последнее развивается в результате снижения интенсивности афферентной импульсации.
Патогенное действие химических факторов. Химические вещества могут оказывать различное действие, нередко являясь причиной отравлений. Отравления могут быть вызваны веществами, поступающими в организм из вне (экзогенные яды) или образующимися в самом организме (эндогенные яды). Аутоинтоксикация (вызванная эндогенными ядами) возникает в результате нарушения функции выделительных органов, барьерной функции кишечника, врожденных ферментопатий (фенилкетонурия).
Отравляющее действие ядов проявляется нарушением разнообразных функций. На этом основании различают химические вещества общеядовитого действия (цианиды), гепатотоксические (толуилендиамин, флоридзин, четыреххлористый углерод), нейротоксические (стрихнин, мышьяк) и т. д.
Токсичность – способность химических соединений вызывать изменения процессов клеточного метаболизма, приводящие к нарушению функций и гибели клетки.
Молекулы инородных соединений, проникшие в организм, подвергаются распределению . Они или равномерно разносятся по организму, или, в силу своих химических свойств, связываются с определенными структурами, в результате чего эти соединения накапливаются в различных органах (например, связывание ионов тяжелых металлов промежуточным веществом соединительной ткани). При равномерном распределении токсичное вещество разводится, и его концентрация во внутренней среде организма снижается. При неравномерном распределении этого не происходит. Например, радиоактивные вещества аккумулируются в промежуточном веществе костей и в коллойде щитовидной железы, откуда и оказывают вредное воздействие. При выведении чужеродных соединений почками там их концентрация может превышать таковую в крови.
Следующим этапом является трансформация чужеродного соединения. До недавнего времени существовало мнение, что она приводит к образованию веществ менее активных, чем исходные. Сегодня известно, что может сложиться и противоположная ситуация.
Элиминация – совокупность процессов, с помощью которых чужеродные соединения выводятся из организма. Часто в целях элиминации трансформированная молекула подвергается последующим биосинтетическим изменениям (конъюгация ).
Попадая в ткань, яд, кроме прямого действия на различные системы, может вызывать раздражение рецепторов различных областей организма, особенно синокаротидной и аортальной зон.
Повторное введение химических веществ, нередко сопровождается привыканием к ним. Это объясняется постепенным снижением проницаемости поверхности кожи и слизистых оболочек (мышьяк), ускорением разрушения вещества (этанол), а также ускорением выведения (атропин) или снижением чувствительности к ним.
Ответ.
Канцерогенные
Раздражающие
Ядовитые газы Ядовитые алкалоиды
2. Охарактеризовать ряд последствий, связанных с употреблением алко-голя а) последствия алкоголя на головной мозг — нарушается деятельность моз-жечка, в результате чего утрачиваются точность и целенаправленность движений, согласованная и координированная работа многих мышц и органов равновесия. Изменяются речь и почерк – речь становится медленной, теряет свою плавность; почерк отличается неровными и крупными буквами; б) последствия алкоголя на печень — когда количество спирта слишком велико, печеночные клетки гибнут, защитная функция печени полностью нарушается и развивается цирроз печени.Оценка задания. Максимальная оценка за правильно выполненное задание – 2,5 балла: за правильный ответ на первый вопрос — 1,5 балла (по 0,5 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на второй вопрос — 1,0 балла (по 0,5 балла за каждую из двух позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. 1.2. Методика оценивания выполнения теоретических олимпиадных заданий предметной секции «Обеспечение личной безопасности в чрезвычайных ситуациях» Задание 1. Ежегодно люди на Земле ощущают 300 – 350 тыс. землетрясений. На территориях, где весьма вероятны землетрясения интенсивностью 7 и более баллов, проживает половина населения Земли. Рассмотрите предложенные Вам ситуации и определите верные решения. Ситуация 1. В одном из городов России случилось землетрясение, кото-рое составило 8-9 баллов по шкале Рихтера. Это стало причиной человеческих жертв, разру шения жилых домов, производственных зданий, сооружений и дру- гих объектов экономики. Вам необходимо перечислить основные причины гибе- ли людей и несчастных случаев при землетрясении. Ответ. Основными причинами гибели людей и несчастных случаев при зем-летрясении являются: разрушение зданий и сооружений и попадание людей под падающие конст-рукции и в завалы; падение кирпичей, дымовых труб, карнизов, балконов, облицовочных плит, рам, осветительных установок, оборудования, отдельных частей здания; падение (особенно с верхних этажей) битых стекол; зависание и падение на проезжую часть улицы разорванных электропроводов; падение тяжелых предметов в квартире; пожары, вызванные утечкой газа из поврежденных труб и смыканием электро-линий; неконтролируемые действия людей в результате паники. Ситуация 2. Ваша семья проживает в сейсмически опасном районе. Нахо- дясь в доме, Вы услышали сигналы сирен и транспортных средств. Опреде-лите порядок ваших дальнейших действий и заполните схему: 1. Включить телевизор, радио, выслушать сообщения и рекомендации 2. Закрепить мебель, тяжелые вещи переместить на пол 3. Выключить газ, воду и электричество, погасить огонь в печах 4. Взять необходимые вещи и документы 5. Выйти из здания и следовать на сборный эвакуационный пункт Оценка задания. Максимальная оценка за правильно выполненное задание –3,0 балла: за правильный ответ на первую ситуацию — 1,75 балла (по 0,25 балла за каждую из семи позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на вторую ситуацию — 1,25 балла (по 0,25 балла за каждую из пяти позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 2. Ураганы – одни из самых мощных сил стихии, и в сочетании с сопро-вождающими их явлениями, приносят разрушения и жертвы. Рассмотрите предло-женные Вам ситуации и определите верные решения. Ситуация 1. При помощи стрелок установите соответствие между при-веденными понятиями и их определениями: Ответ. Ураган (тайфун) Сильный атмосферный вихрь, обладающий большой раз-рушительной силой в котором воздух вращается со ско-ростью до 100 м/с,. Ветер разрушительной силы и значительной продолжи-тельности, скорость которого превышает 32 м/с. Смерч Очень сильный (со скоростью свыше 20 м/с) и продолжи-тельный ветер. Ситуация 2. Находясь в доме, Вы услышали крики соседей о прибли-жающемся урагане. Радио и телевидение не работает. Выглянув в окно, опре-делили, что ураган свирепствует в нескольких километрах от дома. Подвала в доме нет. Определите порядок ваших дальнейших действий, заполните схему и укажите относительно безопасные места в доме при урагане. 1. Отойти от окон и перейдите на подветренную сторону дома 2. Занять относительно безопасное место Относительно безопасными местами в доме при внезапном возникновении урагана являются: ниши стен, дверные проемы, встроенные шкафы и т.п. Оценка задания. за правильный ответ на первую ситуацию — 0,75 балла (по 0,25 балла за каждую из трех позиций). Если ответ не верен, баллы не начисляются; за правильный ответ на вторую ситуацию — 1,25 балла (по 0,5 балла за каждую из двух позиций, плюс 0,25 балла за правильный ответ на дополнительный вопрос). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 3. Наводнения занимают первое место в мире по числу создаваемых ими стихийных бедствий и второе-третье место по числу жертв. Они могут возникать внезапно и продолжаться от нескольких часов до нескольких недель. Рассмотрите предложенные Вам ситуации и определите верные решения. Ситуация 1. Р айон, где Вы проживаете, часто страдает от наводнений. Перечислите, что должно знать население, проживающее в районах, подвер-женных затоплению . Ответ. Населению, проживающему в районах, подверженных затоплению надлежит изучить и запомнить: границы возможного затопления; возвышенные, редко затапливаемые места, расположенные в непосредствен-ной близости от мест проживания, кратчайшие пути движения к ним. правила поведения при организованной и индивидуальной эвакуации, а так-же в случае внезапного и бурно развивающегося наводнения; места хранения лодок, плотов и строительных материалов для их изготов-ления. С итуация 2. Произошло внезапное затопление территории, где нахо-дится Ваш дом. Вода быстро прибывает, эвакуация из подтопленных зданий не организована. Определите порядок ваших дальнейших действий и запол-ните схему: 1. Быстро занять ближайшее возвышенное 2. Оставаться на возвышенном месте до схода воды 3. Подавать сигналы бедствия в дневное время вывесить белое или цветное полотнище в ночное время подавать световые сигналы (фонарь, костер и т.п.) Оценка задания. Максимальная оценка за правильно выполненное задание –3,5 балла: за правильный ответ на первую ситуацию — 2,00 балла (по 0,5 балла за каждую из четырех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на вторую ситуацию — 1,5 балла (по 0,5 балла за каждую из двух позиций, плюс 0,25 балла за правильный ответ на дополнительный вопрос). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 4. При сухой погоде и ветре лесные пожары охватывают большие прос-транства. Основным виновником возникновения лесных пожаров оказывается че-ловек, его небрежность при пользовании в лесу огнем во время работы или отды-ха. Рассмотрите предложенные Вам ситуации и определите верные решения. Ситуация 1. Местные средства массовой информации сообщили о нас- туплении пожароопасного сезона в лесах вашей области. Перечислите не менее 4-х запретных мер обеспечивающих безопасность лесов в пожароопасный сезон. Ответ. В пожароопасный сезон в лесу запрещено: пользоваться открытым огнем (бросать горящие спички, окурки и вытряхи-вать из курительных трубок горячую золу); употреблять при охоте пыжи из легковоспламеняющихся или тлеющих материалов; оставлять (кроме специально отведенных мест) промасленный или пропи-танный бензином, керосином и иными горючими веществами обтирочный материал; заправлять горючим топливные баки работающих двигателей внутреннего сгорания, использовать машины с неисправной системой питания двигателя горю-чим, а также курить или пользоваться открытым огнем вблизи машин, заправля-емых горючим; оставлять на освещенной солнцем лесной поляне бутылки или осколки стекла, так как, фокусируя лучи, они способны сработать как зажигательные линзы; выжигать траву под деревьями, на лесных полянах, прогалинах и лугах, а также стерню на полях, расположенных в лесу; разводить костры в хвойных молодняках, на торфяниках, лесосеках с пору-бочными остатками и заготовленной древесиной, в местах с подсохшей травой, под кронами деревьев. Ситуация 2. Во время прогулки в лесу вы увидели впереди себя на рас- стоянии 100-150 м. огонь, который распространяется по кустарникам и деревьям. Определите последовательность ваших дальнейших действий, и заполните схему: твет. 1. Определить направление ветра 2. Определить направление распространения огня 3. Сориентироваться и уходить в наветренную сторону от огня в безопас-ное место 4. Сообщить о пожаре в ближайшем населенном пункте Оценка задания. Максимальная оценка за правильно выполненное задание – за правильный ответ на первую ситуацию — 2,0 балла (по 0,5 балла за каждую из четырех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Обратите внимание, что в ответе указано семь пози-ций, в то время как в задании требуется перечислить только четыре; за правильный ответ на вторую ситуацию — 2,0 балла (по 0,5 балла за каждую из четырех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 5. К наиболее распространенным геологическим опасным природным явлениям, которые могут привести к чрезвычайной ситуации, относятся оползни, сели, обвалы, лавины. Рассмотрите предложенные Вам вопросы и ситуации, и опре-делите верные решения. Вопрос. Перечислите, к каким последствиям могут привести геологи-ческие опасные природные явления.? Ответ: перекрытию русел рек и изменению ландшафта; гибели людей и животных; разрушению зданий, сооружений и коммуникаций; сокрытию горными породами населенных пунктов, объектов экономики, сель-скохозяйственных и лесных угодий. Ситуация. П роживая в селеопасном районе, вы услышали сообщение по радио об угрозе схода селя. У Вас в запасе 30 минут. Определите последова-тельность ваших дальнейших действий и заполните схему: 1. Выйти из здания и направиться в безопасное место 2. Предупредить соседей и окружающих об угрозе схода селя 3. Выходить на склоны возвышенности или горы, находящейся на селебезопасном направлении. Вопрос. Перечислите естественные относительно безопасные места при сходе оползней, селей, обвалов, лавин. Ответ. При сходе оползней, селей, обвалов, лавин естественными безопас-ными местами являются склоны гор и возвышенностей, не расположенные к опол-зневому процессу, и не находящиеся на селеопасных направлениях, и лавиноопас-ных участках. Оценка задания. Максимальная оценка за правильно выполненное задание – 3,0 балла: за правильный ответ на первый вопрос — 1,0 балла (по 0,25 балла за каждую из четырех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на второй вопрос (ситуацию) — 1,5 балла (по 0,5 балла за каждую из двух позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на третий вопрос — 0,5 балла. Если ответ не верен или не указан, баллы не начисляются Задание 6. Вам поручили провести в классе беседу об обеспечении безопасности людей при пожарах. При подготовке к беседе вам требуется раскрыть следующие вопросы: Вопрос 1. Объяснить сущность процесса горения открытого в 1756 г. великим русским ученым М. В. Ломоносовым, заполнив схему, характеризу-ющую условия процесса горения. ПРОЦЕСС ГОРЕНИЯ Источник зажигания (воспламенения) Окислитель (кислород воздуха) Горючее вещество Вопрос 2. Перечислить на схеме основные поражающие факторы пожара, воздействующие на людей находящихся в зоне горения. Поражающие факторы пожара Токсичные продукты горения Пониженная концентрация кислорода Открытый огонь и искры (непосредственное воздействие огня) Потеря видимости вследствие задымления Повышенная температура окружающей среды В опрос 3. Определить, какой огнетушитель изображен на рисунке, и дать ему следующие характеристики: а) марка огнетушителя: углекислотный огнету-шитель (ОУ). б) последовательность приведения огнетушителя в действие: снять огнетушитель и поднести к очагу пожара; сорвать пломбу и выдернуть чеку; направить раструб на очаг пожара и нажать на рычаг; приступить к тушению загорания. в) меры безопасности: При работе с углекислотными огнетушителями не допускается: держать огнетушитель в горизонтальном положении или переворачивать головкой вниз; прикасаться оголенными частями тела к раструбу, так как температура на его поверхности может понижаться до 60 – 70° С; при тушении электроустановок, находящихся под напряжением подводить раструб ближе чем на 1 м к электроустановке и пламени. Оценка задания. Максимальная оценка за правильно выполненное задание – 4,0 балла: за правильный ответ на первый вопрос — 0,75 балла (по 0,25 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на второй вопрос (ситуацию) — 1,25 балла (по 0,25 балла за каждую из пяти позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на третий вопрос — 2,0 балла (по п. «а» — 0,25 балла, по п. «б» — 1,0 балла (0,25 балла за каждую из четырех позиций), по п. «в» — 0,75 балла (0,25 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 7. В России ежегодно возникает более 300 тыс. пожаров, при которых погибает более 10 тыс. человек. Свыше 80% пожаров возникает в жилых и общест-венных зданиях. С учетом этого, Вам необходимо выбрать правильные действия и решения в следующих ситуациях. Ситуация 1. В здании школы произошел пожар. Как необходимо дейст- вовать в такой ситуации? (Заполните схему, в определенной последователь- ности). твет. 1. Сообщить о пожаре учителю или позвонить в пожарную охрану 2. Покинуть класс и эвакуироваться из школы согласно плану эвакуации 3. Выполнять указания учителя, оказывать помощь в эвакуации детей младшего возраста Ситуация 2. При пожаре в школе произошло сильное задымление. Какие правила безопасности необходимо выполнять, эвакуируясь из задымленного здания? Ответ. защитить глаза и органы дыхания, дышать через влажный носовой платок; накрыться плотной влажной тканью и двигаться пригнувшись или ползком; не входить туда, где большая концентрация дыма. Ситуация 3.Во время пожара, на человеке загорелась одежда. Что необ-ходимо предпринять в этом случае? (Заполните схему, в определенной после-дователь ности). 1. Не давать ему бежать, повалить на пол или на землю 2. Быстро погасить одежду водой, снегом, землей или накинуть на него плотную ткань, одежду. 3. Эвакуировать из задымленной зоны, оказать первую помощь Оценка задания. Максимальная оценка за правильно выполненное задание –3,75 балла: за правильный ответ на первую ситуацию — 1,5 балла (по 0,5 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на вторую ситуацию — 0,75 балла (по 0,25 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на первую ситуацию — 1,5 балла (по 0,5 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 8. Предприятия, использующие в производственных процессах опасные химические вещества, потенциально опасны для проживающего рядом с ними насе-ления, т.к. на них могут возникнуть аварийные ситуации с выбросом в атмосферу токсичных веществ. Рассмотрите предложенные Вам ситуации и примите правильное решение. Ситуация 1. На химическом предприятии произошла авария с выбро- сом хлора. Облако зараженного воздуха распространяется в направлении ваше- го района. Возможности эвакуироваться из зоны заражения нет. Что Вам необ-ходимо предпринять при отсутствии индивидуальных средств защиты и воз-можности эвакуироваться? Заполните схему. 1. Плотно закрыть окна и двери 2. Входные двери зашторить плотной тканью 3. Провести герметизацию жилища Концентрация каких из этих АХОВ: фосген, аммиак, хлор, сероводород, сернистый ангидрид, формальдегид, в летнее время будет наибольшей: а) на верхних этажах здания: аммиак, сероводород, формальдегид; б) на нижних этажах здания: хлор, фосген, сернистый ангидрид. Ситуация 2. При аварии на химическом предприятии была получена информация о времени и месте сбора населения для экстренной эвакуации на транспорте. До места сбора Вам пришлось добираться по зараженной мест-ности, используя простейшие средства защиты органов дыхания – ватно-марлевые повязки. Вам необходимо определить действия пред посадкой в транспортное средство после выхода из зоны заражения и заполнить схему. 1. Снять верхнюю одежду 2. Принять душ с мылом 3. Тщательно промыть глаза и прополоскать рот Оценка задания. Максимальная оценка за правильно выполненное задание –2,0 балла: за правильный ответ на первую ситуацию — 1,25 балла (по 0,25 балла за каждую из трех позиций, плюс 0,25 балла за правильные ответы на п.п. «а» и «б» дополнительного вопроса). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на вторую ситуацию — 0,75 балла (по 0,25 балла за каждую из трех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 9. Люди, проживающие в непосредственной близости от радиационно опасных объектов, должны быть готовы в любое время суток принять меры по защите себя и своих близких в случае возникновения опасности. С учетом этого, рассмотрите предложенные Вам ситуации и примите правильное решение. Ситуация 1 Вы проживаете в районе, где расположена атомная элек-тростанция. Какие сведения вы должны знать, чтобы защитить себя и своих близких в случае возникновения аварии на АЭС и где эти сведения можно получить? Ответ. Население, проживающее вблизи радиационно опасных объектов дол-жно заранее узнать в жилищно-эксплутатационных и специально уполномоченных органах следующие сведения: место расположения (адрес) убежища по месту жительства, работы, учебы; место получения индивидуальных средств защиты, препаратов йода (адрес) по месту жительства, работы, учебы; адрес и телефон эвакуационного пункта; район возможной эвакуации (адрес и телефон); адреса и телефоны ближайших пунктов: медицинского, охраны обществен-ного порядка, радиационного контроля. Ситуация 2.Произошла авария на атомной электростанции. Ожидается выпадение радиоактивных веществ. По местному радиовещанию объявили об эвакуации жителей района, в котором вы проживаете. Определите последова-тельонсть ваших действий и заполните схему. 1. Включить телевизор, радио, выслушать сообщение 2. Освободить от продуктов холодильник, вынести скоропортящиеся продукты и мусор 3. Отключить газ, воду электричество, погасить огонь в печи 4. Взять необходимые вещи, документы и продукты питания 5. Надеть средства защиты органов дыхания и кожи 6. Следовать на сборный эвакопункт Оценка задания. за правильный ответ на первую ситуацию — 1,25 балла (по 0,25 балла за каждую из пяти позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются; за правильный ответ на вторую ситуацию — 1,5 балла (по 0,25 балла за каждую из шести позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. Задание 10. Большую опасность для жизни и здоровья людей представляют взры-вы, радиусы зон поражения которых могут доходить до нескольких километров. Рассмотрите предложенные Вам ситуации и примите правильное решение. Ситуация 1.При помощи стрелок установите соответствие между сте-пенью и последствиями поражения людей при взрыве. Легкое Травмы, обычно приводящие к смерти Среднее Травмы мозга с потерей сознания, повреждение органов слуха, кровотечение из носа и ушей, сильные переломы и вывихи конечностей Тяжелое Легкая контузия, временная потеря слуха, ушибы и вывихи конечностей Крайне тяжелое Сильная контузия всего организма, повреждение внутренних органов и мозга, тяжелые переломы конечностей. Возможна смерть Ситуация 2. Оказавшись после взрыва в завале, вас завалило упавшей перегородкой и мебелью, возможности выбраться из под завала нет. Каковы ваши дальнейшие действия, заполните схему? Ответ. 1. Постараться укрепить завал (установить подпорки под конструкцию) 2. Перевернуться на живот 3. Убрать острые, твердые и колющие предметы 4. Подавать сигналы (стучать по металлическим предметам, перекрытиям), чтобы услышали и обнаружили спасатели Оценка задания. Максимальная оценка за правильно выполненное задание –2,75 балла: за правильный ответ на первую ситуацию — 1,0 балла. Если ответ не верен, бал-лы не начисляются; за правильный ответ на вторую ситуацию — 1,0 балла (по 0,25 балла за каждую из четырех позиций). Если по какой либо позиции ответ не верен или не указан, баллы не начисляются. 1.3. Методика оценивания выполнения тестовых олимпиадных заданий теоретического тура № Тестовые задания Макс. балл Порядок оценки тестовых заданий 1 2 3 4 Определите один правильный ответ 1. Многолетние исследования специалистов в разных странах мира показали, что здоровье человека на 50% полностью зависит от: а) образа жизни; б) экологических факторов; в) наследственности; г) социального положения человека в обществе. 0,25 2. Чистый и свежий воздух должен содержать: а) не менее 65 % азота и 15 % кислорода; б) не более 65 % азота и 15 % кислорода; в) не менее 78 % азота и 21 % кислорода 0,25 За неправильный ответ выставляется – 0 баллов 3. Причинами переутомления являются: а) неправильная организация режимов труда и отдыха; б) чрезмерное употребление пищи; в) негативные факторы природной среды; 0,25 За неправильный ответ выставляется – 0 баллов 4. Фактором, способствующим возникновению необратимых явлений в окружающей среде является а) разрушение озонового слоя; б) возникновение эффекта сверхпроводимости; в) возникновение селей 0,25 За неправильный ответ выставляется – 0 баллов 5. Естественным источником ионизирующих излучений является: а) магнитное поле земли; б) излучение солнца; в) цветочная пыльца. 0,25 За неправильный ответ выставляется – 0 баллов 6. Чрезвычайная ситуация представляет собой си-туацию, в результате которой: а) пострадало более 10 человек, возникла угроза деятельности человека, неминуем ущерб природ-ной среде; б) возникает угроза жизни людей без нанесения ущерба имуществу населения; в) происходит нарушение нормальных условий жизни людей без возникновения угрозы их жизни и здоровью; г) возникает угроза жизни и здоровью людей, на-носится ущерб имуществу населения, народному хозяйству и окружающей природной среде. 0,25 За неправильный ответ выставляется – 0 баллов 7. Электротравма или электрический удар током могут произойти в результате: а) прикосновения к неисправной отключенной электропроводке; б) соприкосновения друг с другом нескольких электропроводов, находящихся под напряжением; в) прикосновения мокрыми руками к электроро-зетке. 0,25 За неправильный ответ выставляется – 0 баллов 8. Какая ошибка допущена при перечислении за-прещающих действий заложников, при захва-те террористами транспортного средства? Заложникам не рекомендуется: а) вступать в пререкания с террористами; б) провоцировать их к применению оружия; в) что бы ни случилось, пытаться заступиться за членов экипажа; г) заниматься физическими упражнениями и соблюдать правила личной гигиены. 0,25 За неправильный ответ выставляется – 0 баллов 9. Потенциальную опасность возникновения чрезвычайных ситуаций в районе вашего проживания можно выяснить: а) в местном отделении милиции; б) в местном органе санитарно-экологического надзора; в) в местном органе госпожнадзора; г) в местном органе управления по делам граж-данской обороны и чрезвычайным ситуациям. 0,25 За неправильный ответ выставляется – 0 баллов 10. Единая государственная система предупрежде-ния и ликвидации чрезвычайных ситуаций имеет уровни: а) местный, территориальный, региональный, федеральный; б) местный, региональный, федеральный; в) региональный и местный; г) объектовый, местный, территориальный, региональный, федеральный 0,25 За неправильный ответ выставляется – 0 баллов Определите все правильные ответы 11. Из приведенного перечня, определите только причины вынужденного автономного сущес тво-вания в природных условиях: а) выпадение осадков; б) авария транспортных средств (автомашин, са-молетов, речного и морского транспорта); в) потеря части продуктов питания; г) потеря компаса; д) потеря группы в результате отставания или не-своевременного выхода к месту сбора; е) несвоевременная регистрация группы перед выходом на маршрут; ж) потеря ориентировки на местности з) резкое понижение температуры воздуха. 1,5 12. Найдите ошибки в приведенном перечне безо-пасных естественных укрытий на улице во время возникновения урагана: в) ров; г) большие деревья; д) крупные камни; е) легкие деревянные постройки; ж) канава; з) кювет дороги. 1,5 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 13. К каким последствиям приводят оползни, се-ли, обвалы и снежные лавины? Выберите правильные ответы: а) перекрытие русел рек и изменение ландшафта; б) изменение климата и погодных условий; в) гибель людей и животных; г) лесные пожары; д) разрушение зданий и сооружений; е) сокрытие толщами пород населенных пунктов, объектов народного хозяйства, сельскохозяйствен-ных и лесных угодий; ж) извержение вулканов. 2,0 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 14. Укажите, какие правила из перечисленных надо соблюдать при вынужденной самоэваку-ации во время внезапного наводнения: а) плыть по течению в сторону, где имеются возвышенности; б) для эвакуации применять плот из подручных средств; в) эвакуироваться в ближайшее безопасное место; г) эвакуироваться тогда, когда уровень воды станет резко подниматься; д) эвакуироваться только тогда, когда уровень воды достиг отметки вашего пребывания; е) самоэвакуацию проводить только в случае реальной угрозы вашей жизни. 2.0 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 15. Из перечисленных ниже, определите пути про-никновения радиоактивных веществ в организм человека при внутреннем облучении? а) через одежду и кожные покровы; б) в результате прохождения радиоактивного облака; в) в результате потребления загрязненных продуктов питания; г) в результате вдыхания радиоактивной пыли и аэрозолей; д) в результате радиоактивного загрязнения поверхности земли, зданий и сооружений; е) в результате потребления загрязненной воды. 1,5 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 16. Среди перечисленных поражающих факторов выберите те, которые характерны для хими-ческих аварий с выбросом АХОВ: а) интенсивное излучение гамма-лучей, поражаю-щее людей; б) поражение людей опасными веществами через кожные по кровы; в) лучистый поток энергии; г) проникновение опасных веществ через органы дыхания в организм человека; д) выделение из облака зараженного воздуха рас-каленных частиц, вызывающих ожоги. 2.0 За каждый правильный ответ начисляется 1,0 балл. За каждый неправильный ответ начисляется 0 баллов 17. В каком из перечисленных примеров могут создаться условия для возникновения процес-са горения: а) бензин + кислород воздуха; б) ткань, смоченная в азотной кислоте + тлеющая сигарета; в) гранит + кислород воздуха + пламя костра; г) дерево + кислород воздуха + факел; д) ацетон + кислород воздуха + искра от зажигал-ки. 1,5 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 18. Из перечисленных ниже симптомов выберите те, которые являются признаками острого от-равления никотином: а) горечь во рту; б) покраснение глаз; в) покашливание в области грудины; г) кашель и головокружение; д) тошнота; е) отек лица; ж) слабость и недомогание; з) потеря ориентировки; и) увеличение лимфатических узлов; к) бледность лица. 2,5 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 19. Алкоголь, растворяясь в крови, оказывает разрушительное влияние на все органы. Из перечисленных ниже ответов, выберите те, которые характеризуют отрицательное влия-ние алкоголя на органы человека: а) нарушается защитная функция печени; б) развитие туберкулеза; в) развитие сахарного диабета; г) наблюдается увеличение мочевого пузыря; д) усиливаются защитные функции организма; е) нарушается деятельность мозжечка. 1,5 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов 20. Попадая во внутреннюю среду организма, нар — котические ве щества оказывают сильнейшее воздействие, прежде всего, на головной мозг. С течением времени у человека появляются, нарастают и закрепляются три основных приз- нака наркомании и токсикомании. Определите из приведенных ответов эти признаки: а) психическая зависимость; б) вкусовая зависимость; в) зрительная зависимость; г) физическая зависимость; д) изменение чувствительности к наркотику. 1,5 За каждый правильный ответ начисляется 0,5 балла. За каждый неправильный ответ начисляется 0 баллов ИТОГО: 20 Общий итоговый балл определяется суммой баллов, полученных за каждое тестовое задание Матрица ответов на тестовые задания теоретического тура для участников средней возрастной группы (9 класс) Номер теста Верный ответ Номер теста Верный ответ Номер теста Верный ответ 1 а 8 в 15 в; г; е 2 в 9 г 16 б; г 3 а 10 г 17 б; г; д 4 а 11 б; д; ж 18 а; г; д; ж; к 5 а 12 г; д; е 19 а; б; е 6 г 13 а; в; д; е 20 а; г; д 7 в 14 б; в; д; е 2. МЕТОДИКА ОЦЕНИВАНИЯ ОЛИМПИАДНЫХ ЗАДАНИЙ ПРАКТИЧЕСКОГО ТУРА Олимпиадные задания практического тура проводятся в специализированных кабинетах ОБЖ, на базе медпункта или учебных лабораторий физиологии, ана-томии и экологии человека, основ медицинских знаний и здорового образа жизни, в рамках предметной секции «Оказание первой медицинской помощи пострадав-шим» по 6 практическим заданиям. Для проведения второго практического тура «Оказание первой медицинской помощи пострадавшим» необходимо предусмотреть на одну аудиторию (кабинет): – робот-тренажер «Гоша» – 1 компл., данный тренажер может быть заменен на манекен (тренажер) другого типа; – кровоостанавливающий жгут – 1 шт.; – транспортная шина – 3 шт.; – косынка – 2 шт.; – перевязочный материал, в т.ч. бинты широкие, средние и узкие, марлевые салфетки, вата – 2 компл.; – носилки – 1 шт.; – гипотермический пакет – 1 шт.; – таблетки анальгина – 2 упаковки; – бутылка с водой – 1 шт.; – грелка круглая – 1 шт. Задача № 1 Ситуация: Пострадавший – робот-тренажер «Гоша» лежит на спине в бес-сознательном состоянии более 4-х минут. Алгоритм выполнения задачи: Пострадавший в состоянии комы в положе-нии на спине может погибнуть до приезда скорой помощи от удушения собствен-ным языком и попадания содержимого полости рта в легкие. После определения пульса на сонной артерии (у «Гоши» определяется пульс на сонной артерии и реакция зрачка на свет) необходимо немедленно повернуть его на бок или живот с подстраховкой шейного отдела позвоночника, очистить полость рта, приложить холод к голове и вызвать скорую помощь. Максимальный балл – 6 баллов не проверено наличие пульса на сонной артерии – 1 балл; поворот на живот не сделан в течение 30 секунд – 2 балла; во время поворота шея не фиксировалась – 1 балл; не приложен холод к голове – 1 балл; Задача № 2 Ситуация: У пострадавшего ранение шеи острым предметом справа (выпол-няется на статисте) Задание: окажите первую медицинскую помощь. Алгоритм выполнения задачи: Ранение сосудов на шее в течение короткого времени может привести к смерти пострадавшего от воздушной эмболии – всасы-вания воздуха в вены, имеющие отрицательное давление. До приезда скорой помо-щи необходимо немедленно прижать рану на шее воротником одежды или любой тканью, прекратив тем самым доступ воздуха, усадить пострадавшего и наложить жгут через подмышечную впадину или поднятую руку. Наложение жгута не приводит к нарушению кровоснабжения головного мозга, поэтому записка о времени его наложения не вкладывается, жгут находится на шее до постоянной остановки кровотечения в стационаре независимо от вре-мени транспортировки пострадавшего. При ранении шеи обезболивание и питье не предлагать. Максимальный балл – 10 баллов Ошибки и количество снимаемых баллов: нет герметизации раны шеи в течение 5 секунд – 2 балла; пострадавший находился в положении стоя более 5 секунд – 2 балла; жгут на шею наложен без прокладки из бинта – 1 балл; жгут наложен вокруг шеи – 2 балла; жгут не наложен – 2 балла; не вызвана скорая помощь – 1 балл. Задача № 3 Ситуация: Пострадавшему «Гоше» на уроке химии в левый глаз брызнула щелочь Задание: Алгоритм выполнения задачи: Попадание агрессивной жидкости в глаз приводит к химическому ожогу оболочек глаза. Необходимо немедленно усадить пострадавшего, наклонить голову к левому плечу и промывать глаз либо под про-точной водой из-под крана, либо из бутылки не менее 15 минут. Вода должна быть холодной. Промывные воды не должны попадать в здоровый глаз. Для промывания глаза не используется раствор кислоты, так как при взаимодействии со щелочью происходит реакция нейтрализации с выделением тепла. Максимальный балл – 8 баллов Ошибки и количество снимаемых баллов: глаз не промыт водой – 4 балла; использовалась теплая вода – 2 балла; вода из левого глаза затекла в правый глаз – 1 балл; не вызвана скорая помощь – 1 балл. Задача № 4 Ситуация: У пострадавшего «Гоши» обморожена правая стопа в мокром валенке. Задание: окажите первую медицинскую помощь Алгоритм выполнения задачи: В теплом помещении валенок снимается с обмороженной конечности и накладывается теплоизолирующая повязка только на обмороженную ногу «Гоше» предлагается анальгин, горячее сладкое питье. Максимальный балл – 6 баллов Ошибки и количество снимаемых баллов: не снят с ноги мокрый валенок – 1 балл; не наложена теплоизолирующая повязка – 1 балл; не предложено обильное теплое питье – 0,5 балла; не задан вопрос о возможной аллергии на лекарства – 0,5 балла; не предложен анальгин – 0,5 балла; выполнено растирание стопы – 1 балл; конечность опущена в теплую воду – 0,5 балла; не вызвана скорая помощь – 1 балл. Задача № 5 Ситуация: У пострадавшего «Гоши» закрытый перелом костей правой голени Задание: окажите первую медицинскую помощь и транспортируйте постра-давшего на носилках до медицинского учреждения. Алгоритм выполнения задачи: В случае закрытого перелома костей конеч-ности необходимо сначала приложить холод, затем предложить анальгин, если отсутствует аллергия на лекарственные средства. Таблетка подействует быстрее если ее растолочь и сделать кашицу, добавив немного воды. Через 15-20 минут наложить шину и переложить пострадавшего на носилки. Максимальный балл – 10 баллов Ошибки и количество снимаемых баллов: не использован холод в первые минуты после травмы – 2 балла; не задан вопрос о наличии аллергии на лекарства – 0, 5 баллов; не предложен анальгин – 0, 5 баллов; не наложена шина – 5 баллов; раздался стон робота при наложении шины и перекладывании на носилки – 2 балла. Задача № 6 Ситуация: Пострадавший «Гоша» лежит неподвижно на газоне во дворе дома, на нем лежит электрический провод. Задание: окажите первую медицинскую помощь Алгоритм выполнения задачи: В случае обнаружения электрического про-вода на пострадавшем, необходимо соблюдать правила собственной безопасности и приближаться к пострадавшему «гусиным шагом» с расстояния 8-10 метров до пострадавшего. Провод откидывается на безопасное расстояние любым токонепро-водящим предметом. Только после обесточивания пострадавшего оценивается его состояние. При наличии признаков клинической смерти проводится комплекс реанимации, в случае комы пострадавший поворачивается на живот, очищается по-лость рта и прикладывается холод к голове, при наличии признаков биологической смерти пострадавший не перемещается, вызываются милиция и скорая помощь. Максимальный балл – 10 баллов Ошибки и количество снимаемых баллов: не соблюдались правила техники безопасности при приближении к Гоше – 1 балл; не убран провод с пострадавшего – 3 балла; провод откинут рукой – 3 балла; не проведена оценка состояния пострадавшего – 2 балла; не вызвана скорая помощь – 1 балл. 3. МЕТОДИКА ОЦЕНИВАНИЯ РЕЗУЛЬТАТОВ РЕГИОНАЛЬНОЙ ОЛИМПИАДЫ ШКОЛЬНИКОВ ПО ОБЖ Уровень сложности заданий теоретического и практического туров определен таким образом, чтобы на их решение участник мог затратить не более: а) 90 минут по предметной секции – «Обеспечение личной безопасности в повседневной жизни»; б) 90 минут по предметной секции– «Обеспечение личной безопасности в чрезвычайных ситуациях»; в) 45 минут – тестирование;
г) 45 минут при выполнении всех заданий практического тура по предмет-ной секции «Оказание первой медицинской помощи пострадавшим».
Оценивание выполнения олимпиадных заданий теоретического тура. По первому теоретическому туру определяется суммой среднего общего балла по двум секциям и тестированию, которая не должна превышать 50 баллов и подсчитывается следующим образом:
- общий набранный балл по предметной секции «Обеспечение личной безо-пасности в повседневной жизни» суммируется с общим набранным баллом по предметной секции «Обеспечение личной безопасности в чрезвычайных ситуациях», после чего эта сумма делится на количество предметных секций. Таким образом получаем средний общий балл по двум предметным секциям , который не должен превышать 30 баллов.
Например, общий набранный балл участника по секции «Обеспечение личной безопасности в повседневной жизни» составил 24 балла, а по секции «Обеспечение личной безопасности в чрезвычайных ситуациях » — 27 баллов. Таким образом, средний общий балл по двум секциям составит 24 + 27 : 2 = 25,5 баллов;
- общий балл по тестовым заданиям определяется суммой набранных баллов по всем тестам и не должен превышать 20 баллов ;
- общая оценка результата теоретического тура участника определяется суммой среднего общего балла по двум предметным секциям и общего балла по тестовым заданиям, но не должна превышать как указано выше 50 баллов.
Например, общий балл участника по тестовым заданиям составил 18 баллов, тогда, общая оценка результата теоретического тура участника составит 25,5 балла + 18,0 балла = 43,5 балла.
Оценивание выполнения олимпиадных заданий практического тура. По практическому туру максимальная общая оценка результатов определяется суммой результатов по 6 практическим заданиям предметной секции «Оказание первой медицинской помощи пострадавшим», которая не должна превышать 50 баллов. Каждое практическое задание имеет различный уровень сложности, в зави-симости от чего оценивается от 6 до 10 баллов.
Общая оценка результата участника Олимпиады регионального этапа по ОБЖ средней возрастной группы (9 класс) осуществляется по бальной системе, определяется суммой общих баллов за выполнение олимпиадных заданий теоретичес-кого и практического тура и не должна превышать 100 баллов.
Например, общая оценка участника за выполнение заданий теоретического тура составляет 43,5 баллов, а за выполнение заданий практического тура 47,5 балла. В этом случае, результат участника олимпиады по ОБЖ регионального этапа составит: 43,5 баллов + 47,5 балла = 91,0 баллов
В соответствии с решением Центрального оргкомитета всероссийской олим-пиады школьников от 30.10.2008 г., победителем регионального этапа Олимпиады считается участник, набравший наибольшее количество баллов по итогам проведе-ния всех туров (1 победитель), который может являться участником заключитель-ного (Всероссийского) этапа.
Для определения участников заключительного этапа из числа призеров реги-онального этапа, Рособразованием устанавливается «проходной» балл после полу-чения списков из субъектов Российской Федерации, указанных на стр.1.
Болезнь – это динамическое состояние организма, характеризующееся нарушениями нормального течения жизненных процессов, приводящими к снижению биологических и социальных возможностей человека [Лосев Н. И., 1995].
Главными чертами болезни, таким образом, являются следующие:
качественно отличный характер жизнедеятельности в ответ на действие раздражителя, чрезвычайного по природе, интенсивности или длительности;
наличие повреждения, изменения структуры и функций, их регуляции, выходящие за рамки биологической нормы;
единство повреждения и компенсаторно-приспособительных процессов в организме;
расстройство взаимодействия организма с окружающей средой, снижение приспособляемости, работоспособности и социально-полезной деятельности.
Наличие компенсаторных и приспособительных процессов при болезни – важная ее черта, которую необходимо учитывать в каждом конкретном случае. Не все изменения при болезни плохи – часть из них свидетельствует о борьбе с болезнью и вовсе не подлежит ликвидации при лечении. Например, при инфекционных болезнях повышение температуры тела (лихорадка) у взрослых обычно только выше 38,5 °С сопровождается отрицательными последствиями для организма. В остальных случаях такая температурная реакция отражает защитные реакции организма и сопровождается увеличением интенсивности обмена веществ, фагоцитоза микроорганизмов, образования антител. Важной чертой болезни является то, что при ее развитии речь идет не о возникновении новых законов организации или механизмов жизнедеятельности, а об изменении силы, длительности и направленности естественных для организма процессов. Нет ни одного патологического процесса, который не имел бы своего прототипа в физиологии (И. В. Давыдовский).
Сравнение содержания понятий «здоровье» и «болезнь» подсказывает, что между ними существует некий «зазор», состояние и нездоровья, и неболезни. Это переходное состояние имеет ряд наименований.
Предболезнь – состояние, при котором в организме происходят изменения показателей жизнедеятельности в пределах гомеостаза, но при нарушении соотношений между ними. Предболезнь, т. е. переход от здоровья к болезни, формируется под действием факторов внешней среды и ведет к расстройству саморегуляции и ослаблению адаптивности организма. Часть патологов рассматривают предболезнь как начальный период болезни, где уже есть ее морфологический субстрат (например, «предрак»), другие подчеркивают лишь наличие дисрегуляции, например нарушение суточных ритмов мочеотделения перед мочекаменной болезнью (рис. 2.1).
Рис. 2.1. Соотношение структурных изменений и клинических проявлений болезни [Саркисов Д. С., 1990]
В развитии предболезни можно выделить некоторые общие патогенетические варианты:
– наследственное (врожденное) состояние предболезни;
– действие факторов низкой интенсивности, которые порознь непатогенны, но в силу комплексного и продолжительного влияния могут приводить к снижению адаптивных механизмов (например, запыленность, загазованность, вибрация);
– действие одного причинного фактора (А), вызвавшего в организме ограничение его адаптивных механизмов, на фоне которого действие какого-то другого фактора (Б) приводит к развитию заболевания. Например, хронический стресс может привести к снижению иммунитета (состояние предболезни) и на этой основе возможно развитие инфекций, опухолей, аутоиммунных болезней.
Стадия предболезни характеризуется возникновением специфических единичных признаков, предопределяющих общую направленность развивающейся патологии, например, сердечно-сосудистой, респираторной, эндокринной.
Донозологическое состояние проявляется усугублением расстройств поражаемого органа, что приводит к нарастанию числа специфических признаков, сочетание которых позволяет определить возможный нозологический диагноз.
2.2. ПРИЧИНЫ И УСЛОВИЯ ВОЗНИКНОВЕНИЯ БОЛЕЗНИ
Этиология (от греч. aetia – причина, logos – учение) – это учение о причинах и условиях возникновения болезни . Болезни возникают тогда, когда под влиянием каких-либо факторов нарушается неустойчивое равновесие организма и внешней среды, свойственное здоровью, и приспособляемость организма оказывается недостаточной. Следовательно, под этиологией понимают процесс сложного, необычного взаимодействия организма с патогенным фактором и комплексом разнообразных условий. В более узком смысле термин «этиология» используется применительно к причине возникновения конкретного заболевания, например этиология гриппа или язвенной болезни желудка, в том числе и у данного больного.
Причиной заболевания является взаимодействие этиологического (причинного, патогенного) фактора с организмом в конкретных условиях внешней и внутренней среды. Причинный фактор придает возникающей болезни специфику, своеобразие, отличающее ее от других болезней. Без его действия болезнь развиться не может. Выделяют три основных типа действия причинного фактора на организм:
– патогенный фактор действует на всем протяжении болезни и определяет ее развитие и течение (инфекция, острое отравление и т. д.);
– фактор является лишь толчком, запускающим процесс, который затем развивается под влиянием внутренних патогенетических факторов (ожоги, лучевая болезнь и др.);
– фактор воздействует и сохраняется на всем протяжении болезни, но роль его на разных этапах неодинакова.
По происхождению патогенные факторы можно разделить на экзогенные и эндогенные, а по своей природе – на механические, физические, химические, биологические и психогенные (информационные). Последние проявляются у человека как результат его высшей нервной деятельности и несут поэтому резко индивидуальный «заряд» патогенности. Например, оскорбительное замечание в адрес конкретного человека будет для него стрессорным воздействием, для окружающих людей – нейтральным раздражителем, а для животного – только звуковым воздействием, в котором большее значение будут иметь сила и тональность звука. Наиболее распространенные патогенные факторы приведены в табл. 2.1.
Следует подчеркнуть, что при выделении внутренних, эндогенных, этиологических факторов болезни подразумевают, что первоначальное их происхождение все-таки было связано с воздействием внешней среды («причина всегда приходит извне»). Например, для наследственной патологии внешние факторы, воздействующие на предшествующее поколение (радиация, токсины, вирусы), приводят к образованию патологического генотипа потомства, реализующегося при его жизни в болезнь.
Под условиями понимают факторы, которые сами болезнь не вызывают, но способствуют (факторы риска) или препятствуют ее возникновению путем ослабления, усиления или модификации действия патогенных факторов. Условия жизни человека составляют внешняя среда (температура, состав атмосферы, характер пищи, социальное окружение и т. п.) и внутренняя среда, т. е. условия, которые складываются в самом организме для его отдельных клеток, тканей, органов и систем (схема 2.1 на с. 24).
Условия могут быть разделены на две группы:
1) условия, влияющие на адаптивность организма (благоприятные и неблагоприятные);
2) условия, влияющие на сами патогенные факторы (благоприятные и неблагоприятные).
В клинике неблагоприятные условия обычно называют факторами риска. Наиболее значимые факторы можно сгруппировать.
1. Социально-производственные (шум, вибрация, запыленность, микроклимат рабочих помещений, физическое перенапряжение, монотонность выполняемых операций, работа в ночные смены, хроническое стрессирование, материальное обеспечение, социальный дискомфорт).
2. Семейно-бытовые (жилищные условия, межличностные отношения в семье, религиозно-воспитательные и санитарно-гигиенические условия, вредные привычки, нарушение режима отдыха, особенности питания и пр.).
Таблица 2.1
Классификация основных патогенных факторов
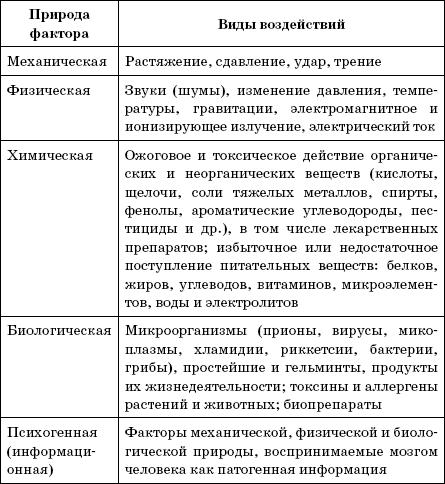
3. Экологические (загрязнение окружающей среды, радиоактивный фон, метеорологические и геомагнитные воздействия).
Основными «мишенями», которые подвергаются воздействию со стороны факторов риска, являются нервная система (неврогенные факторы), пищеварительная система (алиментарные факторы), эндокринная и иммунная системы (инфекционно-токсические, аллергические и стрессорные факторы).
Схема 2.1. Два возможных результата взаимодействия патогенного фактора с организмом [Пыцкий В. И., 2001]
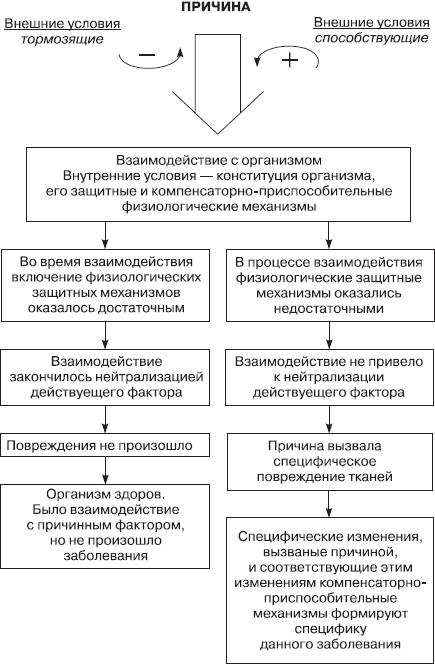
2.3. ОБЩИЕ МЕХАНИЗМЫ РАЗВИТИЯ БОЛЕЗНИ
Составляющими дальнейших событий в развитии болезни являются патологические реакции, патологические процессы и патологические состояния.
Патологическая реакция – кратковременная необычная реакция организма на какой-либо раздражитель, не сопровождающаяся длительным и выраженным нарушением регуляции функций, трудоспособности человека (например, спазм сосудов головного мозга при эмоциональном напряжении). Такая реакция по силе, направленности и интенсивности не соответствует действию раздражителя, поэтому неадаптивна и нецелесообразна (бесполезна или даже вредна) для организма или отдельных его систем, органов или клеток.
Патологический процесс – закономерная последовательность явлений, возникающих в организме при воздействии патогенного фактора, включающая (в разных соотношениях) нарушения нормального течения жизненных процессов и защитно-приспособительные реакции. При патологическом состоянии возникает стойкое отклонение от нормы, имеющее биологически отрицательное значение для организма. Типичными называют такие патологические процессы, которые развиваются по общим закономерностям при действии разных причин и различной локализации в организме. Они эволюционно закреплены. К типичным патологическим процессам относятся дистрофия, воспаление, отек, лихорадка, нарушение микроциркуляции, гипоксия и др.
Патологическое состояние – болезненные расстройства с малой динамичностью, медленно развивающийся процесс. При этом собственно развития болезни может не быть в связи с полной компенсацией имеющихся нарушений (например, близорукость, гипоплазия органа, состояние после ампутации конечности).
Патогенез (от греч. pathos – страдание, genesis – происхождение) – учение о механизмах развития и исхода болезни . В более узком смысле, как и термины «болезнь», «этиология», патогенез означает механизмы развития конкретного заболевания. Для описания этих механизмов в общем учении о патогенезе принято использовать несколько понятий.
Раздел патогенеза, рассматривающий проблемы выздоровления, компенсаторных и приспособительных процессов при болезни, называют саногенезом (термин введен С. М. Павленко). Первичные (физиологические) механизмы саногенеза существуют в здоровом организме и начинают «работать» при воздействии на организм чрезвычайного раздражителя. Вторичные саногенетические механизмы возникают в процессе развития патологии, они формируются на основе развившихся в организме патологических изменений. Непосредственно в саногенезе принимают участие следующие механизмы: барьерные и изоляционные, гомеостатирующие (в том числе буферные), уничтожения (фагоцитоз, иммунный лизис, детоксикация) и выведения, регенерации и компенсации.
Патогенетические факторы – это патологические изменения, возникающие при взаимодействии организма с этиологическим фактором. Этиологический и патогенетический факторы относятся между собой как причина и следствие. Болезнь, возникнув, далее развивается по своим внутренним закономерностям в результате разных явлений, связанных причинно-следственными отношениями. Патогенетические факторы могут воздействовать на молекулярном, клеточном, тканевом, органном, системном и организменном уровнях. Знание этих взаимосвязей в патогенезе болезней позволяет целенаправленно вмешиваться в механизмы их течения.
Главное звено патогенеза – тот процесс, который совершенно необходим для развертывания основных (специфических) проявлений болезни и предшествует им. Например, при развитии шока после острой кровопотери основное звено заключается в быстром снижении объема циркулирующей крови. Определение основного звена патогенеза необходимо для понимания сущности болезни и применения патогенетической терапии. В приведенном примере необходимо (но недостаточно!) после остановки кровотечения быстро восполнить этот объем, хотя бы введением кровезаменяющих жидкостей.
Ведущие патогенетические факторы патологического процесса определяют дальнейшую основную цепь событий при болезни. Они могут быть общими для многих болезней (боль, кислородное голодание, нарушение обмена веществ и т. д.). Знание соотношения ведущих факторов патогенеза в конкретной болезни позволяет правильно распределить направленность, объем и силу лечебных воздействий.
Морфогенез (от греч. morphos – форма, genesis – происхождение) рассматривает динамику структурных изменений в органах и тканях при развитии болезни . С течением времени, в том числе под действием разнообразных методов лечения, происходит постепенное изменение проявлений болезни – патоморфоз. Изменяются тяжесть, сроки течения болезни, характер осложнений и др. Наиболее яркий патоморфоз произошел с бактериальными инфекциями в связи с появлением и широким внедрением антибиотиков вначале в медицинскую практику, а затем во все сферы деятельности человека (пищевые консервы, зубные пасты, аэрозоли и пр.).
Морфофункциональное единство организма проявляется в патогенезе взаимосвязью структурных и функциональных изменений при болезни. Бесструктурных, чисто функциональных изменений нет, а любое изменение структуры отражается на функции. Это основное практическое приложение данной закономерности. Другой парной категорией в патогенезе является взаимосвязь повреждения и защитно-приспособительных процессов при болезни. Действительно, повреждение, нарушение идут бок о бок с процессами адаптации, компенсации нарушенных структур и функций. Отсюда не всякое проявление болезни есть изменение порочное, многие проявления болезни отражают борьбу организма с этой болезнью, являются компонентами саногенеза, излечения (см. пример о температуре при инфекционном заболевании). Важной парной категорией является общее и местное в развитии болезни. Их следует понимать как присутствие общих изменений в организме даже при, казалось бы, четко ограниченном процессе («болеет не орган, болеет весь человек») и в то же время обязательное наличие местных проявлений при бесспорно «общих» заболеваниях. Так, при появлении фурункула на коже повышается температура тела, резко снижается аппетит, выявляются реактивные изменения в крови. В то же время при шоке всегда можно обнаружить изменения в конкретных органах («мишенях»): почках, надпочечниках, легких. Специфическое и неспецифическое также идут в патологии вместе. Чем более общая закономерность проявляется при болезни, тем менее она специфична, и наоборот. Выявление специфических изменений при болезни – основа клинической диагностики.
Интересно понятие обратимости в развитии болезни. С точки зрения философии, обратимых явлений и процессов нет («нельзя войти в одну реку дважды»), но в медицине, когда речь идет о возвращении к близкому состоянию (например, выздоровление после болезни), удобно такие процессы считать обратимыми в противовес тем, когда такой возврат невозможен. Понятие обратимости может относиться не только к болезни в целом, но и к любому ее проявлению, даже на уровне отдельной клетки.
Нередко цепь явлений при болезни замыкается в «порочный круг», в результате организм не может без помощи извне выйти из этого состояния. Таких кругов тем больше, чем длительнее течение болезни. Наличие их при хронической болезни усложняет патогенез и затрудняет лечение, так как каждый такой «порочный круг» приходится «разрывать» отдельным лечебным воздействием (схема 2.2).
Компенсаторные реакции возникают в ответ на нарушение любых структуры и функций организма. Они всегда являются реакциями целостного организма и направлены на восстановление нормального функционирования всех органов и систем, свойственного здоровью. Компенсаторные реакции – это разновидность приспособительных реакций. Основное назначение их состоит в восстановлении нарушенной внутренней среды организма, поэтому они являются компонентом саногенеза, выздоровления.
Схема 2.2. «Порочный круг», лежащий в основе реакции клеток на повреждение
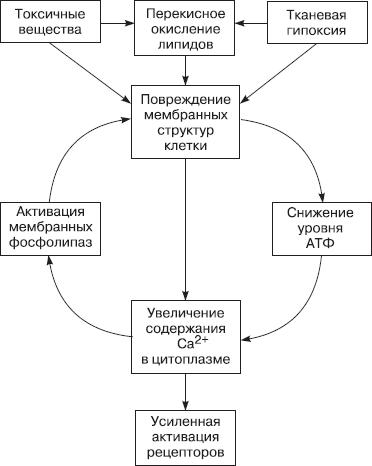
2.4. КЛАССИФИКАЦИЯ, ТЕЧЕНИЕ И ИСХОДЫ БОЛЕЗНЕЙ
Многообразие болезней принято классифицировать. Существует несколько подходов к делению болезней на рубрики (классы):
по причинам (генетические, инфекционные, травмы, отравления и др.);
по полу и возрасту (детские, гинекологические и др.);
по характеру течения (острые, подострые и хронические);
по анатомо-топографическому признаку (сердечно-сосудистые, кожные, нервные и пр.);
по сходству в механизмах развития (пороки развития, болезни обмена веществ, воспалительные заболевания, опухоли и др.);
по социальному признаку (болезни военного времени, катастроф, профессиональные болезни).
В настоящее время наибольшее признание нашла Международная классификация болезней (МКБ), предложенная ВОЗ. Рубрики ее постоянно обновляются и пересматриваются. МКБ-10 создана на основе последних теоретических представлений о природе болезней человека с учетом рекомендаций экспертов-клиницистов и патоморфологов.
Динамический характер болезни выражается в ее течении, которое включает несколько этапов:
– латентный период соответствует предболезни (для инфекционных болезней описывается как инкубационный);
– продромальный период (начало болезни характеризуется преобладанием общих, неспецифических признаков);
– период основных клинических проявлений (иногда – разгар болезни);
– исход болезни (выздоровление, хронизация, осложнение, смерть).
В общей характеристике течения болезни выделяют еще несколько понятий.
Отдельный признак, отклоняющийся при болезни от нормы, называют ее симптомом . Например, боль – симптом ушиба, высокая температура тела – симптом ангины и т. д. Ясно, что один и тот же симптом может встречаться при многих болезнях.
Устойчивое сочетание симптомов, свойственное данному патологическому процессу (т. е. его внешние проявления), называется синдромом . Например, вздутие живота, газообразование и частый стул с примесью слизи составляет синдром диспепсии. Синдромы, хотя и более очерчены, также встречаются при многих болезнях, но уже раскрывают составляющие его патогенеза. Так, дизентерию можно описать как совокупность синдромов: диспепсия, местно-воспалительный синдром, интоксикация.
Острое заболевание, как правило, имеет один простой цикл развития и длится от нескольких дней до нескольких недель. Хроническое заболевание чаще не имеет острого начала, протекает длительно, волнообразно. Для хронического заболевания характерен сложный патогенез с вовлечением многих патогенетических механизмов, «порочных кругов», проявлениями болезни со стороны многих органов и систем. При хроническом заболевании обычно не удается полностью ликвидировать субстрат болезни, и тогда термин «выздоровление» при исчезновении признаков болезни неправомерен. Такое улучшение состояния больного непостоянно, а болезнь переходит в «дремлющую», непрогрессирующую форму – ремиссию. Активацию хронической болезни после ремиссии называют обострением , или рецидивом .
Выздоровление (реконвалесценция) может происходить, не оставляя существенных следов в организме (полное выздоровление, реституция) или с остаточными явлениями (неполное выздоровление). В случае значительных дефектов, вызванных перенесенной болезнью, говорят об инвалидизации. Необходимо подчеркнуть, что выздоровление – не следствие, а сам процесс ликвидации патологических изменений. Оно осуществляется по определенным закономерностям и имеет соответствующие механизмы.
Осложнениями называют состояния, необязательные для данного заболевания, но связанные с механизмами его развития, проистекающие из них при общем неблагоприятном течении болезни. Осложнения всегда отягощают течение болезни, а при сравнительно легких формах болезни могут приобретать самостоятельное значение и описываться как отдельное, новое заболевание (например, острый гломерулонефрит после стрептококковой ангины, рак желудка при хронической язвенной болезни).
Причины и механизмы развития осложнений многообразны. Одни осложнения связаны со значительным распространением патологических изменений в организме за пределы первичного местного «очага болезни» (злокачественная опухоль – ее метастазы), другие – с углублением местного поражения тканей (язва желудка – прободение стенки желудка – перитонит). Часть осложнений возникает при исходно неблагоприятном фоне, на котором развивается основная болезнь (например, пиелонефрит при беременности, туберкулез при сахарном диабете). Наконец, осложнения во время болезни при недостаточно полном лечении, нарушениях больным режима и диеты, а также в результате нежелательных эффектов применяемого лечения (токсическое действие лекарственных препаратов, кровопотеря во время операции и др.).
2.5. УМИРАНИЕ, АГОНИЯ И СМЕРТЬ
Самым неблагоприятным исходом болезни является смерть (летальный исход). Смерть происходит в результате развития необратимых, несовместимых с жизнью структурно-функциональных изменений в организме.
Долгое время учение о смерти и процессах умирания разрабатывалось главным образом усилиями патологоанатомов и судебных медиков. Танатология – дисциплина, включающая в себя эти проблемы, правомерно считалась одним из важных разделов патологической анатомии, постулировавших принципы формулирования патолого-анатомического эпикриза и заключения о причине смерти и динамике умирания – танатогенезе. В настоящее время теория смерти имеет заметно большее применение в клинической практике и значительно обогатилась в связи с прогрессом такой медицинской дисциплины, как реаниматология – учение об оживлении организма. В связи с этим рассматривается более широкое общее состояние организма, непосредственно приводящее к смерти, – умирание.
Различают три основных типа умирания:
– внезапная смерть , при которой процесс умирания занимает 10 – 20 мин;
– острая смерть , происходящая в течение 48 ч;
– хроническое умирание , развертывающееся на протяжении от нескольких дней до нескольких месяцев и даже лет.
Период болезни, непосредственно предшествующий наступлению смерти, называют терминальным периодом . Он условно делится на несколько этапов: преагональное состояние, терминальная пауза, агония, клиническая и биологическая смерть. Наиболее отчетливо все эти этапы наблюдаются при сравнительно медленном умирании. Преагональное состояние характеризуется постепенным снижением артериального давления, угнетением сознания и электрической активности мозга, нарушениями ритма сердца, основных рефлексов. Терминальная пауза проявляется временной задержкой дыхания и замедлением сердечных сокращений вплоть до периодических остановок. Агония – последний этап умирания с внезапной активацией подкорковых нервных центров при полном выключении функции высших отделов головного мозга. Неупорядоченная деятельность вегетативных центров может сопровождаться временным подъемом артериального давления, восстановлением сердечного ритма и усилением дыхательных движений вследствие судорожных сокращений двигательной мускулатуры. Агональный подъем жизнедеятельности соответствует максимальному напряжению компенсаторных процессов в организме, он непродолжителен и быстро переходит в клиническую смерть.
Клиническая смерть определяется как обратимый этап умирания, который организм переживает в течение нескольких минут после прекращения кровообращения и дыхания. Обратимость этого этапа умирания в основном лимитируется степенью гипоксических изменений нейронов головного мозга. Продолжительность клинической смерти в обычных условиях не превышает 3 – 4 мин, в специальных условиях эксперимента ее можно удлинить до 2 ч.
Биологическая смерть представляет собой необратимое состояние, при котором всякие попытки оживления оказываются безуспешными. Наиболее быстро погибают нейроны головного мозга, поэтому даже кратковременная остановка кровоснабжения мозга может привести к смерти.
В зависимости от причин выделяют насильственную смерть (убийство, самоубийство, несчастный случай) и ненасильственную смерть от болезни или старости. Последний случай некоторые рассматривают как естественную смерть. В противовес ей смерть от заболевания называется преждевременной , а при ее неожиданном наступлении – скоропостижной . Как правило, причинами скоропостижной смерти являются острые нарушения кровоснабжения мозга или сердца.
